
Inhalt
- Welche Formen der diabetischen Retinopathie gibt es?
- Was ist die 4-2-1 Regel?
- Erkennen einer diabetischen Retinopathie
- Was sind die Symptome bei einer diabetischen Retinopathie?
- Wie wird eine diabetische Retinopathie diagnostiziert?
- Behandeln einer diabetischen Retinopathie
- Wie wird eine diabetische Retinopathie behandelt?
- Lasertherapie
- Vorbeugen einer diabetischen Retinopathie
- Wie kann man eine diabetische Retinopathie vorbeugen?
- Was sind die Ursache einer diabetischen Retinopathie?
- Was sind typische Risikofaktoren?
- Verlauf einer diabetischen Retinopathie
- Wie ist der Verlauf und die Prognose einer diabetischen Retinopathie?
- Weiterführende Informationen
Diabetische Retinopathie
Die diabetische Retinopathie stellt eine Veränderung der Netzhaut dar, welche im Laufe der Jahre bei Diabetikern auftritt. Die Gefäße der Netzhaut verkalken, es können sich neue Gefäße bilden, die in Strukturen des Auges einwachsen und somit das Sehen stark gefährden. Auch Blutungen treten bei der diabetischen Retinopathie auf.
Es entstehen je nach Stadium Ablagerungen, Gefäßneubildungen oder gar zu einer Netzhautablösung und Blutungen. Als Ursache ist der Diabetes zu sehen. Diese Erkrankung ist häufig für eine Erblindung verantwortlich.

Wie häufig ist eine diabetische Retinopathie?
Die diabetische Retinopathie ist häufig für Erblindung verantwortlich.
Bei Menschen zwischen 20 und 65 Jahren ist sie sogar die häufigste Ursache.
Die Entwicklung ist dahingehend, dass die diabetische Retinopathie immer öfter auftritt. Dies liegt ganz einfach in der Tatsache begründet, dass die Grunderkrankung Diabetes ebenso immer häufiger auftritt.
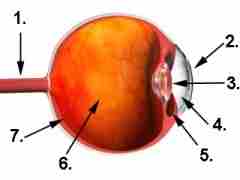
Abbildung Augapfel
- Sehnerv (Nervus opticus)
- Hornhaut
- Linse
- vordere Augenkammer
- Ziliarmuskel
- Glaskörper
- Netzhaut (Retina)
Welche Formen der diabetischen Retinopathie gibt es?
Formen der diabetischen Retinopathie:
- nichtproliferative Retinopathie
(Proliferation: Vermehrung/ Neubildung, Retina: Netzhaut)
Die nicht-proliferative Retinopathie zeichnet sich dadurch aus, dass sie vorwiegend auf die Retina beschränkt bleibt. Dort kommt es zu kleinsten Aneurysmen, Cotton-Wool-Herden, Blutungen und Netzhautödemen innerhalb der Retina, die meistens in einer Spaltlampenuntersuchung durch den Arzt entdeckt werden können. Bei der nicht-proliferativen Form lässt sich noch einmal zwischen einem milden, einem mäßigen und einem schweren Stadium unterscheiden. Die Einteilung ist dabei abhängig von dem Auftreten unterschiedlicher Symptome und Läsionen. Mittels der sogenannten "4-2-1" Regel kann das Stadium definiert werden. Lesen Sie weiter unten was man darunter versteht. - proliferative Retinopathie
(Proliferation: Vermehrung/ Neubildung, Retina: Netzhaut)
Die nicht-proliferative Form der Erkrankung schreitet fort und es entsteht die proliferative Retinopathie. Hier kommt es zu einer Gefäßneubildung im Bereich des Austrittspunktes des Sehnervens aus dem Auge und entlang der großen Gefäßbögen. Wachsen diese Gefäße nun in den Glaskörper ein, so ziehen sie das Wachstum von Bindegewebe nach sich. Dadurch wird die Netzhaut von ihrer Unterlage gezogen. Es entsteht eine zugbedingte Netzhautablösung, welche zur Erblindung führen kann. Die Netzhaut wird von ihrer ernährenden Unterfläche, der Aderhaut, abgezogen. Es können auch Blutungen auftreten, die in den Glaskörper eintreten und somit das Sehen akut verschlechtern. Das Sehen ist allgemein in diesem Stadium im Vergleich zum nicht-proliferativem Stadium gefährdet. - diabetische Makulopathie
(Makula: Stelle des schärfsten Sehens = gelber Fleck)
Desweiteren kann nicht nur die Netzhautperipherie betroffen sein, sondern im weiteren Verlauf die Makula. Bei dieser Form der diabetischen Retinopathie liegt eine verdickte Netzhaut an der Stelle des schärfsten Sehens (Makula), Lipidablagerungen und vor allem Wasseransammlungen im Bereich der Makula vor.
Lesen Sie mehr zum Thema unter: Makulaödem
Was ist die 4-2-1 Regel?
Bei der Bestimmung des Stadiums einer nicht-proliferativen Retinopathie spielt die „4-2-1“-Regel eine wichtige Rolle. Diese Form der Retinopathie wird in eine milde, eine mäßige und eine schwere Form unterteilt. Die schwere Form wird dabei definiert durch das Auftreten mindestens einer der drei folgenden Läsionen:
1. Mindestens 20 Mikroaneurysmen pro Quadranten in allen 4 Quadranten.
2. Perlschnurartige Venen in mindestens 2 Quadranten.
3. Intraretinale mikrovaskuläre Anomalien (IRMA) in mindestens 1 Quadranten.
Somit beschreibt die „4-2-1“-Regel die Anzahl der Quadranten, die von der Läsion betroffen sein müssen, damit die nicht-proliferative Retinopathie in die schwere Form eingeteilt werden kann.
Erkennen einer diabetischen Retinopathie
Was sind die Symptome bei einer diabetischen Retinopathie?
Je weiter die diabetische Retinopathie fortgeschritten ist, umso mehr verschlechtert sich das Sehen.
Auch von der Art der Erkrankung (proliverativ/ nicht-proleiferativ) ist das Sehen abhängig. Liegt eine Flüssigkeitsansammlung in der Makula (Makulaödem) vor, ist das Sehen verschlechtert. Für das Sehen bedeutend sind ohnehin fast ausschließlich Prozesse, welche sich in der Makula (gelber Fleck) abspielen
Auch Lipidablagerungen (Fettablagerungen) stören das Sehen. Die Patienten bemerken verschwommenes oder verzerrtes Sehen oder blinde Flecken.
Wie wird eine diabetische Retinopathie diagnostiziert?
Mittels der Spiegelung des Augenhintergrundes erkennt der Augenarzt die Veränderungen an der Netzhaut. Um einen besseren Einblick in das Auge zu haben, werden Tropfen verabreicht, welche die Pupille erweitern. So lässt sich gut in das Auge hineinblicken.
Eine weitere Methode zur Diagnosestellung ist das so genannte FAG (Fluoreszenz- Angiographie). Dem Patienten wird über die Vene ein Farbstoff (kein Kontrastmittel) gespritzt, der sich schnell in den Gefäßen des Körpers verteilt, auch im Auge.
Es werden Fotos der Gefäße in unterschiedlichen Stadien gemacht, so dass man erkennen kann, ob ein Gefäß erweitert ist, oder gar leckt und Farbstoff austritt. Auch für diese Untersuchung muss die Pupille erweitert sein.
Behandeln einer diabetischen Retinopathie
Wie wird eine diabetische Retinopathie behandelt?
Die Grundlage der Therapie bildet die erfolgreiche Behandlung der Grunderkrankung Diabetes mellitus. Auch der Blutdruck muss gut eingestellt sein.
Eine medikamentöse Behandlung der diabetischen Retinopathie besteht nicht. Es stehen jedoch Medikamente zur Verfügung, die das Gefäßwachstum aufhalten.
Mittels des Lasers können Gefäße verschlossen werden, um ein übermäßiges Wachstum zu unterbinden. Diese Behandlung kann auf einer ausgedehnten Fläche der Netzhaut angewendet werden. Das Sehen wird in der Regel nicht zu stark beeinflusst, da genügend Bereiche unversehrt bleiben. Als Nebenwirkungen können jedoch Gesichtsfeldeinschränkungen entstehen. Auch das Farbensehen und die Anpassung an die Dunkelheit sind betroffen.
Eine weitere Therapie stellt die Glaskörperentfernung dar. Sie kommt vor allem bei Netzhautablösungen zum Einsatz. Die Gefäße, die in den Glaskörper eingewachsen sind, ziehen Bindegewebe nach sich und so entsteht ein Zug auf die Netzhaut. Es kann bis zum Ablösen kommen.
Um die Netzhaut nun wieder anzulegen, muss nicht nur der Glaskörper entfernt werden, sondern auch anstelle dessen ein Gas oder Öl ins Auge gefüllt werden. Nur eine solche Füllung gewährleistet, dass die Netzhaut angepresst wird und wieder verwachsen kann.
Lasertherapie
Eine Laserbehandlung kommt vor allem bei der proliferativen und der schweren Form der nicht-proliferativen Retinopathie in Betracht. Durch die Laseranwendung werden unterversorgte Areale der Netzhaut mittels Koagulation zerstört, zudem wird dadurch der Wachstumsreiz für die Bildung neuer Gefäße reduziert.
Die Behandlung erfolgt bei großflächigen Läsionen auf der gesamten Netzhaut und wird daher in mehreren Sitzungen vorgenommen. Risiken einer Laserbehandlung sind Einschränkungen des Nachtsehens und Gesichtsfeldreduktionen.
Vorbeugen einer diabetischen Retinopathie
Wie kann man eine diabetische Retinopathie vorbeugen?
Um eine diabetische Retinopathie frühzeitig zu erkennen, sollten bei bekannter Diabeteserkrankung regelmäßige Kontrollen beim Augenarzt im Vordergrund stehen. Gehen Sie als Patient bei Veränderungen oder Entstehung von Sehproblemen zügig zum Augenarzt. Meist sind dann die Veränderungen an der Netzhaut schon fortgeschritten. Diabetes- Patienten (Diabetes mellitus) sollten also schon bevor die Sehprobleme auftreten zum Arzt. Legen Sie sich einfach auf einen Augenarztbesuch pro Jahr fest und lassen Sie nach Möglichkeit keinen aus.
Die Prophylaxe richtet sich nach dem vorliegenden Diabetes Typ. Typ 1- Diabetiker müssen ab 5 Jahre nach dem Beginn ihrer Krankheit jährlich, nach 10 Jahren Diabetes sogar vierteljährlich kontrolliert werden. Typ 2- Diabetiker (meist ältere Menschen) müssen ebenso regelmäßig – jedoch in kürzeren Abständen- untersucht werden.
Eine Art Prophylaxe stellt die Injektion von Antikörpern gegen Wachstumsfaktoren dar. Diese sollen das Wachstum von Gefäßen aufhalten und werden direkt ins Auge appliziert.
- Durch eine optimale Einstellung des Blutzuckers sowie des Blutdrucks kann das Risiko einer Retinopathie schon signifikant reduziert werden. Empfohlen wird eine dauerhafte Senkung des HbA1c unter 7% sowie des Blutdrucks auf 140/80mmHg.
- Zudem sollten Fettleibigkeit, erhöhte Blutfettwerte und das Rauchen reduziert werden.
Was sind die Ursache einer diabetischen Retinopathie?
Die Ursache der diabetischen Retinopathie liegt wie der Name schon sagt im Vorliegen der Grunderkrankung Diabetes. Dadurch werden im Auge die ohnehin schon kleinen Gefäße geschädigt.
Dies führt zu einer frühzeitigen Sklerose (eine Art Verkalkung) der Gefäße, was zu Gefäßverschlüssen führen kann. Ist ein Gefäß verschlossen, so kann die Netzhaut nicht mehr durchblutet und somit nicht mehr ernährt werden. Das Auge versucht diesen Sachverhalt zu kompensieren, indem es zu vermehrtem Gefäßwachstum anregt.
Die Betroffenen sehen bei einer diabetischen Retinopathie unscharf und verschwommen. Je nachdem welche Bereiche der Netzhaut betroffen sind, gestalten sich die Symptome unterschiedlich schwer. Ist die Makula (gelber Fleck = die Stelle des schärfsten Sehens) betroffen, so droht Erblindung. Die Diagnose wird vom Augenarzt mittels der nicht- invasiven Augenhintergrundspiegelung gestellt. Um genaueres über das Stadium der Erkrankung sagen zu können, ist meist eine Farbstoffuntersuchung der Netzhaut notwendig. Die Therapie gestaltet sich schwierig. Neu gewachsene Gefäße könne mittels Laser verödet werden, allerdings nur, wenn sie nicht in der Makula (gelber Fleck) zu liegen kommen. Ist die Netzhaut abgelöst (siehe auch unser Thema Netzhautablösung), so muss sie mittels Operation wieder angelegt werden (hier nützt der Laser nichts!!!).
Eine medikamentöse Therapie der diabetischen Retinopathie gibt es nicht.
Was sind typische Risikofaktoren?
Typische Risikofaktoren für die diabetische Retinopathie sind, wie der Name schon sagt, Faktoren, die vor allem bei Diabetikern vermehrt auftreten.
- Dazu zählt insbesondere ein schlecht eingestellter und über lange Zeit erhöhter Blutzucker. Der Zucker lagert sich zu großen Molekülen in den Gefäßwänden ab. Es kommt zu einer Schädigung besonders der kleinen Gefäße, einer sogenannten Mikroangiopathie, die vor allem die Netzhaut betrifft.
- Weitere Risiken für die Entstehung einer diabetischen Retinopathie sind erhöhter Blutdruck (Hypertonie), Rauchen, erhöhte Blutfettwerte und hormonelle Umstellung während der Schwangerschaft.
Verlauf einer diabetischen Retinopathie
Wie ist der Verlauf und die Prognose einer diabetischen Retinopathie?
Die diabetische Retinopathie bleibt lange Zeit ohne Symptome und wird daher vom Patienten erst sehr spät erkannt. In den meisten Fällen wird die Erkrankung durch augenärztliche Untersuchungen im Rahmen von diabetischen Kontrolluntersuchungen als Zufallsbefund entdeckt.
- Erste Symptome für beide Formen der Retinopathie können Sehverschlechterungen, Verschwommensehen oder Glaskörperblutungen sein.
- Die Retinopathie ist eine chronische und nicht heilbare Erkrankung, die bei schlechter oder zu später Behandlung unweigerlich zur Erblindung führt, was eine enorme Einschränkung im alltäglichen Leben mit sich zieht. Die abgestorbenen Nervenzellen in der Netzhaut werden zerstört und können nicht regeneriert werden.
- Zudem können bei zunehmender Retinopathie zahlreiche Komplikationen auftreten, wie zum Beispiel erhöhter Augeninnendruck und Netzhautablösung.
Lesen Sie hierzu auch: Grüner Star
Durch eine effektive und frühzeitige Behandlung kann das Fortschreiten der Erkrankung und mögliche Komplikationen reduziert werden. Die wichtigste Behandlungsmethode ist jedoch die frühzeitige Vorbeugung und Reduzierung möglicher Risikofaktoren.
Weiterführende Informationen
Weitere Informationen zur diabetischen Retinopathie finden Sie unter:
- diabetische Retinopathie Therapie
- Durchblutungsstörung Auge
- Diabetes mellitus
- Diabetes mellitus Typ 1
- Diabetes mellitus Typ 2
- Diabetes mellitus Symptome
