Die Nieren sind mit vielfältigen Aufgaben im menschlichen Organismus betraut. Ihre primäre Aufgabe ist die Produktion des Harns. Die Niere dient hauptsächlich der Regulation des Elektrolyt- und Wasserhaushaltes, aber gleichzeitig übernimmt sie auch wesentliche Funktionen im Rahmen der Säure-Basen-Balance und der Ausscheidung von Giftstoffen. Außerdem ist sie an der Regulation des Blutvolumens und somit indirekt des Blutdruckes involviert. Außerdem werden Hormone wie Kalzitriol (Calcium-Haushalt) oder Erythropoietin (Blutkörperchensynthese) in der Niere synthetisiert.
Aufgaben der Niere
Einleitung
Die Nieren sind bohnenförmige, paarig angelegte Organe, die in einer Vielfalt von Funktionen des menschlichen Organismus involviert sind. Die meistbekannte Funktion des Organs ist die Harnproduktion. Die Niere dient hauptsächlich der Regulation des Elektrolyt- und Wasserhaushaltes, aber gleichzeitig übernimmt sie auch wesentliche Funktionen im Rahmen der Säure-Basen-Balance und der Ausscheidung von Giftstoffen. Die Niere spielt ebenso eine wichtige Rolle bei der Regulation des Blutplasmavolumens und somit des Blutdruckes. Außerdem werden Hormone wie Kalzitriol (Calcium-Haushalt) oder Erythropoietin (Blutkörperchensynthese) in der Niere synthetisiert.
Lesen Sie weiter unter: Funktion der Niere
Allgemeine Aufgaben
Die Niere dient primär der Elektrolytenregulation: Verschiedene Ionen wie Natrium (Na+), Chlorid (Cl-), Calcium (Ca2+) und Magnesium (Mg2+) werden entweder ausgeschieden/sezerniert oder zurückgehalten/resorbiert. Somit sorgt die Niere dafür, dass Ionen die für den Körper wichtig sind, ausreichend zur Verfügung gestellt werden beziehungsweise Überschüsse eliminiert werden. Außerdem ist die Niere für die Ausscheidung von Medikamenten, Giftstoffen und Stoffwechselabfällen, wie zum Beispiel Ammoniak oder Harnsäure verantwortlich.
Mit der Ausscheidung beziehungsweise Resorption von Ionen (insbesondere von Natrium) wird auch gleichzeitig Wasser ausgeschieden beziehungsweise resorbiert. So kann direkt das Volumen des extrazellulären Raumes und das Blutvolumen beeinflusst werden und somit indirekt Einfluss auf den Blutdruck genommen werden. Aus diesem Grund können Medikamente, welche die Urinproduktion steigern, wie Schleifendiuretika, Thiazide oder Aldosteron-Rezeptor-Antagonisten zur Therapie von Bluthochdruck (Hypertonie) eingesetzt werden.
Lesen Sie weiter unter: Bluthochdruck und Medikamente bei Hypertonie
Durch die Elimination von Protonen (H+) und Hydrogenkarbonat (HCO3-) wird der Säure-Basen-Haushalt des Körpers reguliert. Dieser Mechanismus spielt eine wichtige Rolle bei der Kompensation von Säure-Basen-Ungleichgewichten, die zum Beispiel im Rahmen einer respiratorischen Azidose (atmungsbedingte Ansäuerung des Blutes) auftreten können. Eine solche Azidose kann beispielsweise im Rahmen einer Stresssituation durch vermehrte Atmung ausgelöst werden.
Durch die Beeinflussung des Phosphat- und Calciumspiegel steuert die Niere die Knochenmineralisation, quasi den Einbau von Calcium und Phosphat in den Knochen. Das Hormon Calcitriol wird ebenfalls in der Niere hergestellt und spielt bei dem Knochenaufbau ebenso eine zentrale Rolle. Neben Calcitriol werden auch andere Hormone wie Erythropoietin in der Niere synthetisiert. Erythropoietin beeinflusst die Produktion der roten Blutkörperchen.
Kinine, Urodilatin, Prostaglandine und Renin werden ebenso in der Niere hergestellt. Kinine sind für die Regulation von Gesäßweite und -durchlässigkeit im Rahmen von Entzündungsprozessen und bei der Sensibilisierung von Schmerzrezeptoren wichtig.
Urodilatin dient der Erhöhung der Nierendurchblutung, der Urinproduktion und der Auswurfleistung des Herzens.
Das Hormon Renin ermöglicht die Umwandlung von Angiotensinogen in Angiotensin und ist somit in der Blutdruckregulation involviert.
Prostaglandine haben wichtige Funktionen im Rahmen von Schmerzenentstehung, Entzündungsprozessen, Fieber und als Mediatoren.
Informieren Sie sich weitergehend über die Syntheseprodukte der Niere unter: Calcitriol, Erythropoetin und Prostaglandine
Aufgabe der Nierenrinde
Die Nierenrinde befindet sich zwischen der Nierenkapsel und dem Nierenmark. Die Nierenrinde ist ungefähr 10 mm dick. In der Nierenrinde befinden sich die Gefäßknäuel (Glomeruli), welche die erste Station der Harnproduktion darstellen. Die Glomeruli bestehen aus einem zuführenden Gefäß (Vas afferens) und einem ableitenden Gefäß.
Substanzen, die sich im Blut befinden (Elektrolyte, Medikamente usw.) können hier aus den Gefäßen austreten und zwischen den Membranen der Podozyten (sternförmige Zellen um die Kapillare) bis in den Kapselraum gelangen. Die filtrierte Plasmaflüssigkeit (ungefähr 150l/Tag) nennt sich Ultrafiltrat.
Das Ultrafiltrat fließt zunächst durch den ersten Abschnitt des proximalen Tubulus (Pars convoluta) und wird dort in seiner Zusammensetzung moduliert. Über verschiedene Transporter und Kanäle können Elektrolyte wie unter anderem Natrium, Chlorid, Bikarbonat, Kalium und Calcium aus dem Ultrafiltrat entnommen werden. Ungefähr zwei Drittel des filtrierten Kochsalzes und über 90% des Bikarbonats werden in diesem Abschnitt wieder ins Blut zurück geführt.
Im weiteren Verlauf werden Proteine, Peptide und Aminosäuren rückresorbiert. Außerdem werden Glukose, Galaktose und weitere Zucker in dem ersten Abschnitt aus dem Filtrat gewonnen.
In der Rinde befindet sich ebenfalls die Pars convoluta des distalen Tubulus, in der die Elektrolytkonzentrationen im Harn feinjustiert werden.
Aufgaben des Nierenmarks
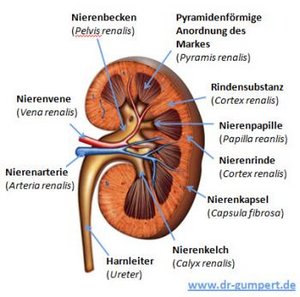
Das Nierenmark befindet sich zwischen der Nierenrinde und dem Nierenbecken. Das Nierenmark besteht aus circa zehn bis zwölf Gewebspyramiden, die auch als Nierenpyramiden bezeichnet werden. Diese Gewebspyramiden zeigen mit ihrer breiten Fläche nach außen, während die Spitzen in die Nierenkelche hineinragen. Die Nierenpyramiden setzen sich in der Nierenrinde als Markstrahlen (Radii medullares) fort.
In den Nierenpyramiden verlaufen jeweils mehrere Sammelrohre. In den Sammelrohren wird die Harnzusammensetzung fein reguliert und zusätzlich Wasser rückresorbiert. An der Spitze der Nierenpyramiden sind die Harnporen lokalisiert, aus denen der Sekundärharn in die Nierenkelche abtropft.
Im Markbereich befinden sich außerdem die Ein- und Austrittstellen der Blutgefäße, die für den Transport von Elektrolyten und Stoffe in und aus der Niere essentiell sind.
Aufgaben der Nierenkelche
Die Nierenkelche liegen im Inneren der Nieren und dienen der Harnableitung. Pro Niere zählt man ungefähr 10 kleine Nierenkelche (Calices renalis minores). Mehrere Calices renalis minores bilden die beiden großen Nierenkelche (Calices renalis majores). Die großen Nierenkelche bilden das Nierenbecken. Man unterscheidet zusätzlich zwei Formen von Nierenkelchen: die ampullären und die dendritischen Kelche. Die dendritischen Nierenkelche sind verzweigt und lang, ähneln in ihrem Aussehen am ehesten Baumwurzeln, während die ampullären Nierenkelche eher kurz und im Vergleich breiter sind. Sie münden außerdem direkt in das Nierenbecken.
Informieren Sie sich weitergehend für die Anatomie, lesen Sie: Anatomie der Niere
Die Nierenkelche nehmen den Harn der Sammelrohre auf und leiten diesen in das Nierenbecken weiter. Die Modifikationen des Filtrates, wie pH-Änderungen, Resorption und Sezernierung von Elektrolyten, Schadstoffen und Medikamenten sind in den vorherigen Tubulussystemen abgeschlossen worden, woraus der Sekundärharn resultiert. Am Ende der Sammelrohre befinden sich die Nierenpapillen aus denen der Sekundärharn langsam und kontinuierlich durch Poren in das Nierenbecken "tropft".
Die Funktion der Nierenkelche kann von Nierensteinen (Nephrolithiasis) gestört werden, da bei dieser Erkrankung das Abfließen des Harns mechanisch gestört ist. Wenn der Harn nicht abfließen kann, sammelt er sich erst in dem Nierenbecken, dann in den Nierenkelchen und kann zu einer Erweiterung der Nierenkelche führen.
Aufgaben des Nierenbeckens
Das Nierenbecken ist ein Hohlraum im Inneren der Nieren der den von den Nierenkelchen abtropfenden Sekundärharn aufsammelt. In diesem Abschnitt wird keine weitere Modifikation der Harnzusammensetzung durchgeführt. Das Nierenbecken dient ausschließlich der Weiterleitung des Harns in den Harnleiter (Ureter), welche den Urin zur Blase leiten.
Im Nierenbecken sind des Weiteren Schrittmacherzellen lokalisiert, welche die Harnperistaltik , also die Fortbewegung des Harns durch die Harnröhre, regulieren. In der Wand des Nierenbeckens befinden sich glatte Muskelzellen, die sich kontrahieren können und den Harnabfluss begünstigen. Bei einer Störung der Harnableitung (Harnleitersteine, Abklemmung der Ureteren) kann sich der Harn bis ins Nierenbecken aufstauen und zu einer (schmerzhaften) Vergrößerung des Nierenbeckens führen. Als Folge von Harnsteinen beziehungsweise den entstehenden Harnstau kann sich eine Nierenbeckenentzündung (Pyelonephritis) ausbilden.
Lesen Sie weiter unter: Nierenbeckenentzündung und Nierensteine
Harnproduktion

Die Hauptaufgabe der Niere ist die Harnproduktion. Das Blut kommt über die Nierenarterie in die Nieren und gelangt über die Vas afferens in die Glomeruli. Dort werden Elektrolyte, Aminosäuren, Medikamente, Gifte, Proteine, Zucker und vieles mehr herausgefiltert. Dieses Ultrafiltrat fließt erstmal durch das Tubulus-System, in dem die für den Organismus wichtigen Stoffen wieder zurückgewonnen werden. Dabei handelt es sich um Elektrolyte (Natrium, Kalium, Calcium, usw.), aber auch um Zucker, Proteine und Aminosäuren. Schädliche Stoffe werden im Primärharn zurückgelassen beziehungsweise zum Teil zusätzlich aktiv in den Primärharn sezerniert. Somit wird gewährleistet, dass keine wichtigen Substanzen verloren gehen und dass schädliche Stoffe (Gifte, Stoffwechselendprodukte etc.) ausgeschieden werden.
Nachdem der Primärharn bezüglich seiner Inhaltsstoffe angepasst wurde, wird er als Sekundärharn bezeichnet, welcher durch das Sammelrohr durch die Nierenpyramiden bis zu den Harnporen fließt. Der Sekundärharn "tropft" dann in die Nierenkelche hinein und fließt Richtung Nierenbecken ab.
Im Nierenbecken münden jeweils mehrere Nierenkelche. Der Harn sammelt sich im Nierenbecken und wird von dort aus über die Harnleiter in die Blase transportiert. Die Schrittmacherzellen des Nierenbeckens dienen in diesem Zusammenhang der Regulation des propulsiven Harnleitertransports.
Steuerung der Harnbildung
Die Steuerung der Harnbildung erfolgt hauptsächlich über zwei verschiedene Hormone: Adiuretin und Aldosteron.
Adiuretin, auch Antidiuretisches Hormon, genannt, wird im Hypothalamus produziert und gelangt über den Hypophysenhinterlappen in die Blutbahn.
Adiuretin bindet an V2-Rezeptoren im distalen Tubulus und im Sammelrohr und steigert den Einbau von Aquaporin 2 (AQP2) in die Membran. Es handelt sich hierbei um Wasserkanäle, so dass vermehrt Wasser aus dem Urin gewonnen und in die Blutbahn gelangen kann. Daraus folgt eine Steigerung des Blutvolumens und Konzentrierung des Urins.
Über V1-Rezeptoren an glatten Gefäßmuskelzellen bewirkt Adiuretin deren Anspannung. Durch die Kontraktion der Gefäßmuskelzellen und das größere Blutvolumen hat Adiuretin eine blutdrucksteigernde Wirkung.
Aldosteron gehört zum Renin-Angiotensin-Aldosteron-System (kurz RAAS) und wird in der Nebennierenrinde produziert. Aldosteron wirkt durch Stimulierung eines Rezeptors im Inneren der Zellen des distalen Tubulus. Aldosteron bewirkt eine Steigerung der Expression verschiedener Proteine: Luminale Natrium- sowie Kaliumkanäle (Richtung "Harngefäß") und zum Blutgefäß gerichteter Natrium/Kalium-Pumpen. Diese Proteine führen dazu, dass vermehrt Natrium dem Harn entzogen wird. Hierdurch entsteht ein Gradient, der zur passiven Rückgewinnung von Wasser führt. Kalium wird dagegen vermehrt ausgeschieden.
Die basale Sekretion von Aldosteron schwankt im Tagesverlauf. Sie kann zusätzlich durch mehrere Faktoren reguliert werden. Bei einem niedrigen Blutvolumen (Hypovolämie), einem Natriummangel (Hyponatriämie), einem Kaliumüberschuss (Hyperkaliämie) oder wenn die Nierendurchblutung sinkt, wird Aldosteron vermehrt in die Blutbahn abgegeben.
Aldosteron und Adiuretin führen folglich dazu, dass sich weniger Wasser im Urin befindet; folglich sinkt das Urinvolumen, wohingegen die Konzentration steigt. Demgegenüber steigt das Blutvolumen und somit sekundär der Blutdruck. Außerdem beeinflussen Aldosteron und Adiuretion das Trinkverhalten, indem sie das Durstgefühl fördern und somit zusätzlich zu vermehrter Flüssigkeitsaufnahme führen.
Informieren Sie sich weitergehend unter: Mineralkortikoide und Adiuretin
Aufgabe im Elektrolyt- und Mineralhaushalt
Die Niere dient der Aufrechterhaltung des Gleichgewichts im Mineralsalz- beziehungsweise Elektrolytenhaushalt. Elektrolyte spielen eine zentrale Rolle bei vielen Zellprozesse, folglich müssen deren Konzentrationen streng reguliert werden. Um eine optimale Balance zu gewährleisten, besitzt die Niere verschiedene Mechanismen.
Die Niere tendiert dazu die Elektrolyte die sich im Primärharn befinden per Resorption zurückzugewinnen. Durch verschiedene Transportsysteme und Kanäle werden die Elektrolyte aus dem Filtrat resorbiert und können wieder ins Blutsystem gelangen. So bewahrt die Niere den Organismus vor unnötigen Elektrolytverlusten.
Ist die Konzentration eines Elektrolyts zum Beispiel zu hoch, kann die Niere die Ausscheidung dieses Elektrolytes steigern, in dem sie selektiv die Resorption dieses Ions senkt. Ist die Nierenfunktion gestört, kann die Elektrolytenkonzentration im Blutplasma außerhalb des Normwertes geraten, also entweder erhöht oder erniedrigt sein. Manche Pharmaka, wie Diuretika können Transportsysteme der Niere blockieren und deshalb ebenfalls zu Elektrolytstörungen führen.
Informieren Sie sich weiter zu den relevanten Elektrolyten: Natrium, Kalium, Calcium und Chlorid