Der Prostatakrebs ist die am häufigsten vorkommende Krebsart in der Urologie. Prostatakrebs ist nur im Anfangsstadium heilbar. Das der Prostatakrebs erst spät Beschwerden verursacht, kommt der Früherkennung besondere Bedeutung zu.
Inhaltsverzeichnis
- Prostatakrebs
- Was ist ein Prostatakarzinom?
- Welche Fromen unterscheidet man?
- Symptome
- Was ist das typische Alter für Prostatakrebs?
- Wie ist der Verlauf?
- Wie behandelt man Prostatakrebs?
- OP
- Bestrahlung
- Chemotherapie
- Hormontherapie
- Immuntherapie
- Wie sind die Heilungschancen?
- Wie ist die Lebenserwartung mit Prostatakrebs?
- Wie sieht Prostatakrebs im Endstadium aus?
- Was sind die Ursachen für Prostatakrebs?
- Ist Prostatakrebs vererbbar?
- Früherkennung von Prostatakrebs
- Was ist der Gleason-Score?
- Was ist der PSA-Wert?
- Diagnose von Prostatakrebs
- TNM-Klassifikation
- Weiterführende Informationen
Prostatakrebs
Was ist ein Prostatakarzinom?
Es handelt sich um eine bösartige Geschwulst der Vorsteherdrüse (Prostata). Der häufigste Entstehungsort sind die Schleimhautzellen (Epithel), welche die Ausführungsgänge auskleiden. Das Prostatakarzinom ist insgesamt der häufigste Tumor und die zweithäufigste krebsbedingte Todesursache beim Mann. Die Wahrscheinlichkeit an einem Prostatakarzinom zu erkranken, steigt mit zunehmendem Lebensalter. Ein Auftreten vor dem 40. Lebensjahr ist selten.
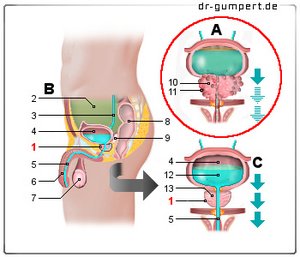
Prostatakrebs (Prostatakarzinom, PCa)
Krebs der Vorsteherdrüse
(Bösartige Tumorerkrankung)
- Vorsteherdrüse - Prostata
- Bauchfellhöhle -
Cavitas peritonealis - Harnleiter - Ureter
- Harnblase - Vesica urinaria
- Männliche Harnröhre -
Urethra masculina - Männliches Glied - Penis
- Hoden - Testis
- Mastdarm - Rectum
- Bläschendrüse (Samenblase) -
Glandula vesiculosa - Knotiges Tumorgewebe
- Bösartige Geschwulst
- Urin (Harn) - Urina
- Drüsengewebe der Prostata
Eine Übersicht aller Abbildungen von Dr-Gumpert finden Sie unter: medizinische Abbildungen
Welche Fromen unterscheidet man?
Folgende Formen sind zu unterscheiden:
- Klinisch manifestes Prostatakarzinom: Hier ist der Tumor mit den Möglichkeiten der klinischen Untersuchung, insbesondere der rektalen Tastung zu diagnostizieren.
- Inzidentelles Prostatakarzinom: Es wird zufällig in einer Gewebeprobe gefunden, welche man bei der Behandlung einer gutartigen Prostatavergrößerung (benigne Prostatahyperplasie; BPH) entnommen hatte.
- Latentes Prostatakarzinom: Mehr als 40% der über 50 – jährigen und 60% der über 80 – jährigen haben einen Prostatakrebs, sterben jedoch an anderen Leiden, ohne dass ihnen die Prostata je Probleme bereitet hätte.
- Okkultes Prostatakarzinom: Es gibt keinen auffälligen Befund. Der Tumor macht sich erst durch seine Tochtergeschwulste (Metastasen) bemerkbar.
Symptome
Beschwerden im Frühstadium sind, wie bereits oben erwähnt, sehr selten. Der Grund hierfür liegt in der Lokalisation des Tumors. Die meisten Karzinome entstehen in der sogenannten peripheren Zone der Prostata, welche relativ viel Abstand zur Harnröhre hat. Gutartige Prostatavergrößerungen befinden sich dahingegen meist in unmittelbarer Nähe zur Harnröhre. Symptome wie Harnverhalt treten deswegen im Fall der gutartigen Prostatavergrößerung zu Beginn, bei Prostatakrebs allerdings eher im Endstadium auf.
Meist wird das Karzinom im Rahmen der Vorsorgeuntersuchung oder als Zufallsbefund bei der histologischen Untersuchung z.B. aufgrund einer gutartigen Prostatavergrößerung festgestellt.
Im späten Stadium können folgende Symptome auftreten:
- Inkontinenz (= Unvermögen, Harn oder Stuhl zurück zu halten) durch Befall des Ringmuskels der Harnröhre und Einengung des Enddarms
- Harnverhalt aufgrund der Vergrößerung des Prostatavolumens, wodurch die Harnröhre eingeengt wird.
- Harnstauungsnieren als Komplikation des Harnverhalts (das Nierenbecken erweitert sich und es kommt schließlich zum Nierenversagen)
- Erektile Dysfunktion (= Unfähigkeit, eine Erektion zu bekommen) durch Befall der Gefäße, die dafür nötig sind
- Schmerzen in den Knochen (oft Lumboischialgie-mäßig) als Hinweis auf Tochtergeschwulste (Metastasen) z.B. in der Lendenwirbelsäule
- Generelle Symptome eines Tumorleidens: ungewollter Gewichtsverlust, Nachtschweiß, Fieber
Erfahren Sie mehr über die Symptome bei Prostatakrebs.
Was ist das typische Alter für Prostatakrebs?
Steigendes Alter ist ein Risikofaktor für Prostatakrebs, daher steigt die Erkrankungswahrscheinlichkeit mit zunehmendem Lebensalter. Das mittlere Erkrankungsalter für Prostatakrebs beträgt 70 Jahre.
Im Laufe ihres Lebens erkranken die meisten Männer an Prostatakrebs, oft wird die Erkrankung allerdings nicht symptomatisch und die Betroffenen versterben an anderen Ursachen. Der Prostatakrebs wird dann erst nachträglich festgestellt. In der Altersgruppe der über 80-jährigen liegt die Häufigkeit des Prostatakarzinoms beispielsweise bei ca. 60%.
Die jährliche Vorsorgeuntersuchung wird jedoch ab einem Alter von 45 Jahren empfohlen und von den gesetzlichen Krankenkassen übernommen.
Wie ist der Verlauf?
Über den Verlauf bei Prostatakrebs lässt sich keine allgemeine Aussage treffen, da dieser sehr individuell ist.
Neben dem anfänglichen Stadium hängt der Verlauf vor allem von der Therapie und auch dem Allgemeinzustand des Patienten ab.
Unter den bei Männern zum Tode führenden Krebserkrankungen lag das Prostatakarzinom 2014 mit 11,4 % an zweiter Stelle nach Lungenkrebs (24,4 %) und ist somit nicht zu unterschätzen. Jedoch ist es ein relativ langsam-wachsender Tumor und wegen der Vorsorgeuntersuchungen werden immer mehr Karzinome im Frühstadium erkannt.
Wie behandelt man Prostatakrebs?
Es gibt verschieden Möglichkeiten, Prostatakrebs zu behandeln. Zu einer Entscheidung führen drei Faktoren:
- Tumorstadium
- Alter
- Allgemeinzustand
Konkrete Behandlungsmaßnahmen sind bei lokal begrenztenTumoren ohne Metastasen die operative Entfernung der Prostata (radikale Prostatovesikulektomie) und/ oder eine Bestrahlung (Radiotherapie).
Eine Hormonbehandlung kann die Bestrahlung ergänzen oder eigenständig bei bereits metastasierten Tumoren eingesetzt werden.
Beim Vorliegen von Fernmetastasen kann ebenfalls eine Hormontherapie bzw. kombinierte Hormon-Chemotherapie eingeleitet werden.
Neben diesen Methoden hat man immer die Möglichkeit, zunächst abwartend zu behandeln. Da das Prostatakarzinom ein relativ langsam wachsender Tumor ist, kann man bei einem risikoarmen Befund zunächst abwartend beobachten („active surveillance“). Man muss also nicht sofort behandeln, wodurch die Nebenwirkungen der Therapieoptionen vermieden werden. Allerdings besteht das Risiko der nicht rechtzeitig eingeleiteten Therapie.
Ein weiteres Konzept ist das kontrollierte Zuwarten („watchful waiting“). Das wird vor allem bei älteren Patienten angewendet, bei denen das Karzinom zu keiner maßgeblichen Verkürzung der Lebenserwartung (tumorunabhängige Lebenserwartung <10 Jahre) führt. Außerdem kommt es in der Palliativmedizin zum Einsatz, wenn eine Heilung ausgeschlossen ist.
Lesen Sie Genaueres zur
OP
Die operative Entfernung der Prostata (radikale Prostatektomie) ist neben der Bestrahlung das optimale Verfahren bei nicht metastasierten Tumoren.
Neben der Prostata werden die benachbarten Samenblasen und Beckenlymphknoten entfernt und der Samenleiter durchtrennt. Es muss dem Patienten also bewusst sein, dass er nach dieser OP unfruchtbar ist.
Darüber hinaus birgt die OP Risiken.
Allen voran steht die Stressinkontinenz, also ein unwillkürlicher Urinverlust bei Belastung. Ursächlich ist eine geschädigte Beckenbodenmuskulatur. Der Schweregrad wird anhand der Belastungsintensität bestimmt. In der ersten Zeit nach dem Eingriff ist eine Inkontinenz normal und in der Regel unkompliziert. Bleibt sie allerdings bestehen, muss man medikamentös, operativ oder konservativ mit Beckenbodentraining behandeln.
In 50 - 70% der Fälle kommt es zu einer erektilen Dysfunktion (= Unvermögen, eine Erektion zu bekommen). Aus noch nicht vollständig verstandenen Gründen kann die operativ- oder Strahlen bedingte Veränderung der Anatomie des kleinen Beckens dazu führen. Man geht davon aus, dass die erektile Dysfunktion eine Folge der Beeinflussung der Gefäß-Nerven-Bündel ist, welche die Prostata versorgen.
Bestrahlung
Die Bestrahlung ist gleichwertig mit der OP als optimale Therapie anzusehen.
Der Patient wird meist ambulant über mehrere Wochen täglich bestrahlt. Die Prozedur dauert nur wenige Minuten und ist schmerzfrei. Anschließend kann der Patient nach hause gehen.
Man unterscheidet zwischen einer perkutanen Bestrahlung (von außen) und der sogenannten Brachytherapie (von innen).
Dank modernster Technologien wird die Bestrahlung punktuell durchgeführt mit der Absicht möglichst wenig umliegendes Gewebe zu zerstören. Ganz vermeiden lässt sich das allerdings nicht.
Nebenwirkungen können daher Verbrennungen, Rötungen und Entzündungen der Haut sein. Langfristig kann es zu Inkontinenz, Impotenz und Durchfall durch Schädigung umliegender Strukturen kommen.
Erhalten Sie weitere Details zu Vor- und Nachteilen sowie dem genauen Ablauf der Bestrahlung bei Prostatakrebs.
Chemotherapie
Eine Chemotherapie ist vor allem in einem fortgeschrittenen Stadium der Erkrankung indiziert, wenn der Tumor schon in andere Organe gestreut hat. Hier kann man mit einer lokalen OP oder Bestrahlung nicht mehr viel ausrichten.
Dem Patienten muss allerdings bewusst sein, dass die Chemotherapie allein der Verlängerung der Lebenszeit dient, eine Heilung kann dadurch nicht erreicht werden. Zudem stellt diese Therapie eine enorme Belastung für den Körper dar und ist daher nicht für jeden Patienten geeignet.
Die Chemotherapie wird in mehreren Zyklen durchgeführt. Das Durchlaufen der Infusion dauert ca. eine Stunde, anschließend kann der Patient nach hause gehen.
Das Ziel der Chemotherapie ist es, sich schnell teilende Zellen, zu denen die Tumorzellen gehören, zu zerstören. Andere sich schnell teilende Zellen sind z.B. die Schleimhautzellen des Verdauungstrakts, Haarwurzelzellen und blutbildenden Zellen im Knochenmark. Folglich kann es zu Erbrechen, Übelkeit, Haarausfall, Infektanfälligkeit oder Blutarmut kommen. Deshalb wird der Patient engmaschig überwacht und medikamentös eingestellt
Hormontherapie
Bei der Hormontherapie wird sich die Testosteron-Abhängigkeit des Prostatakarzinoms zu Nutzen gemacht. Androgene sind die männlichen Geschlechtshormone, die hauptsächlich im Hoden produziert werden und zu deren Gruppe auch das Testosteron zählt. Sie bewirken unter anderem das Wachstum und die Vermehrung der Prostatakrebszellen.
Prinzipiell kann die Hormontherapie sowohl kurativ (zur Heilung) als auch palliativ (Heilung nicht mehr möglich) eingesetzt werden. Der kurative Ansatz funktioniert allerdings nur in Kombination mit anderen Therapien beispielsweise der Bestrahlung. Allein gestellt kann die Hormontherapie keine Heilung bringen, da der Tumor nach einer gewissen Zeit resistent gegen die Medikamente wird und trotz geringer Testosteronspiegel weiter wächst.
Es gibt verschiedene Substanzen, die entweder als Depotspritze in den Muskel oder unter die Haut injiziert oder in Tablettenform verabreicht werden. Trotz unterschiedlicher Wirkmechanismen ist all diesen Substanzen die Aufhebung der Androgenwirkung gemeinsam. Man spricht daher auch von chemischer Kastration.
Die Nebenwirkungen der Hormontherapie lassen sich unter dem Androgen-Entzugssyndrom zusammenfassen. Dazu zählen Libidoverlust, Muskelabbau, Brustdrüsenvergrößerung (Gynäkomastie), Osteoporose, Erektionsstörungen oder Hitzewallungen.
Informieren Sie sich noch ausführlicher über Ablauf sowie Vor- und Nachteilen der Hormontherapie.
Immuntherapie
Die Immuntherapie bei Prostatakrebs ist Gegenstand aktueller Studien. Bisher kennt man den Einsatz der Immuntherapie vor allem aus der Behandlung von Lungen- oder Hautkrebs.
Krebsimmuntherapien helfen dem Immunsystem dabei, Krebszellen zu erkennen und zu vernichten. Das Immunsystem ist nämlich nicht nur in der Lage, fremde Erreger wie Bakterien oder Viren zu bekämpfen, sondern auch körpereigene entartete Zellen zu eliminieren. Allerdings gestaltet sich das im Fall der Krebszellen äußerst schwierig, da sie verschiedene Tarnmechanismen entwickelt haben, mit denen sie das Immunsystem austricksen können. An dieser Stelle ist die Immuntherapie eine gute Unterstützung.
Aufgrund der überzogenen Reaktion des Immunsystems muss mit Nebenwirkungen gerechnet werden, wie z.B. chronischen oder akuten Entzündungen im Darm mit Durchfällen, Erbrechen, Gewichtsabnahme oder Müdigkeit, Entzündungen auf der Haut und Entzündungen der Leber.
Wie sind die Heilungschancen?
Die Heilungschancen variieren je nach Stadium, in dem sich der Tumor befindet. Generell gilt bei einer Krebserkrankung, je früher der Tumor entdeckt wird, desto besser ist die Heilungschance.
Hat der Tumor sein Ursprungsorgan durchbrochen und in andere Organe metastasiert, ist eine Heilung nahezu ausgeschlossen. Trotzdem lässt sich dann schwerlich eine Aussage über die verbleibende Lebenszeit treffen. Mit verschiedenen Therapien versucht man den Krebs in Schach zu halten.
Beim Prostatakrebs im Speziellen ist zu betonen, dass es sich um einen langsam wachsenden Tumor handelt, der dank regelmäßiger jährlicher Vorsorgeuntersuchung oft frühzeitig entdeckt und dann vollständig geheilt werden kann.
Das Wahrnehmen der Vorsorgeuntersuchung ist also unbedingt anzuraten.
Erfahren Sie Genaueres über die Heilungschancen des Prostatakrebs.
Wie ist die Lebenserwartung mit Prostatakrebs?
Die Lebenserwartung korreliert natürlich ein Stück weit mit den Heilungschancen.
Ein frühzeitig erkannter Tumor, der noch keine Metastasen gebildet hat und somit wahrscheinlich geheilt werden kann, bedeutet in vielen Fällen keine Minderung der Lebenserwartung.
Je weiter fortgeschritten das Stadium des Tumors ist, desto schlechter werden die Heilungschancen und somit auch die Lebenserwartung.
Weitere wichtige Faktoren, die die Lebenserwartung beeinflussen sind:
- Alter (mit höherem Alter ist der Körper weniger widerstandsfähig)
- Allgemeinzustand (weitere Erkrankungen, Ernährungszustand, Psyche)
- Lebensweise (wenig körperliche Aktivität, einseitige pflanzenarme Ernährung, Alkoholabusus etc.)
Obwohl Prostatakrebs die häufigste Krebserkrankung bei Männern mit der zweithäufigsten Krebstodesursache darstellt, handelt es sich um einen recht langsam wachsender Tumor mit relativ guter Prognose. In einigen Fällen bemerken die Männer die Erkrankung nicht und sterben erst Jahre später an anderen Ursachen.
Ein Blick auf die Daten von 2014 des Zentrums für Krebsregisterdaten des Robert Koch Instituts bestätigt die relativ gute Prognose von Prostatakrebs. Dort wird eine relative 5-Jahres-Überlebensrate von 91% und eine relative 10-Jahres-Überlebensrate von 90% aller Prostatakarzinom Erkrankten angegeben. Im Vergleich dazu überlebt nur die Hälfte aller Patienten mit Krebs im Mund- und Rachenraum die 5 Jahre und nur etwas mehr als ein Drittel die 10 Jahre.
Erhalten Sie weitere Informationen über die Lebenserwartung bei Prostatakrebs.
Wie sieht Prostatakrebs im Endstadium aus?
Während Prostatakrebs im frühen Stadium oft keine Symptome verursacht, kann sich das Endstadium durch eine ausgeprägte Symptomatik äußern. Diese wird zum einen durch die Größe des Tumors sowie die Metastasen in anderen Organen verursacht.
Häufig verursacht der Tumor Probleme beim Wasserlassen, da er auf die Harnröhre drückt. Folglich kommt es zu einem abgeschwächten oder unterbrochenen Harnstrahl, einer verminderten Urinmenge, einem erschwerten Wasserlassen und einem verstärkten Harndrang, insbesondere nachts. Außerdem kann das Urinieren Schmerzen bereiten.
Ein weitere Hinweis auf einen fortgeschrittenen Tumor kann die erektile Dysfunktion sein. Dazu zählen Erektionsstörungen, Schmerzen bei der Erektion und ein verminderter Samenerguss.
Letztlich ist vor allem die Schmerzsymptomatik im Endstadium ausgeprägt. Besonders Metastasen, die in die Knochen gestreut haben, verursachen starke Rückenschmerzen, Bewegungsstörungen usw.
Unabhängig der Krebserkrankung ist der Körper im Endstadium geschwächt. Der Patient hat unter Gewichtsverlust, Fieber und nächtlichem Schwitzen zu leiden. Die wichtigste Aufgabe der Mediziner, ist es die dem Patienten verbleibende Zeit so angenehm wie möglich zu gestalten. Allen voran steht dabei die richtige Schmerztherapie. Neben Medikamenten können auch physio- und ergotherapeutische Maßnahmen, Akupunktur oder Nervenstimulationsverfahren helfen.
Lesen Sie mehr darüber, wie sich das Endstadium von Prostatakrebs äußert.
Was sind die Ursachen für Prostatakrebs?
Die genaue Entstehung ist noch ungeklärt.
Der Prostatakrebs scheint jedoch eine Stimulation durch männliche Geschlechtshormone (Androgene) zu benötigen. Dies wird daraus ersichtlich, dass eine Unterdrückung dieser Hormone zu einer Schrumpfung der Prostata und in ca. 80% der Fälle auch zu einer Verkleinerung des Tumors führt.
Desweiteren stehen genetische Ursachen und Umwelteinflüsse wie Ernährung, Bewegung etc. im Verdacht, zur Entstehung von Prostatakrebs beizutragen.
Ist Prostatakrebs vererbbar?
Prostatakrebs ist keine Erbkrankheit im klassischen Sinn, allerdings zeigen jüngste Erkenntnisse, dass Männer, bei denen in naher Verwandtschaft Prostatakrebs aufgetreten ist, ein erhöhtes Risiko haben, selbst zu erkranken.
Ist der Vater von Prostatakrebs betroffen, steigt das Risiko auf das Doppelte, bei einem Bruder mit Prostatakrebs ist es bis zu dreimal so hoch wie bei erblich nicht vorbelasteten Männern.
Je...
- mehr Familienangehörige erkrankt sind,
- jünger sie zum Zeitpunkt der Diagnose waren und
- aggressiver das Tumorwachstum war,
desto höher ist das Risiko für männliche Angehörige, auch an Prostatakrebs zu erkranken.
Männer, in deren naher Verwandtschaft Prostatakarzinome vorkommen, sollten daher bereits ab dem 40. Lebensjahr die Früherkennungsuntersuchung wahrnehmen.
Früherkennung von Prostatakrebs
Leider macht das Prostatakarzinom in frühen Stadien selten Beschwerden, da es an der Außenseite der Drüse (also weit entfernt von der Harnröhre) entsteht und somit Probleme beim Wasserlassen erst dann auftreten, wenn der Tumor schon sehr groß ist. Da man den Proststakrebs aber nur im Frühstadium vollständig heilen kann, ist eine Teilnahme an Früherkennungsmaßnahmen („Screening“) ungemein wichtig. Dazu zählen folgende Verfahren:
- Digital rektale Untersuchung: Der Arzt fühlt mit seinem Finger über den Anus nach typischen Auffälligkeiten der Prostata. Normalerweise gleicht deren Konsistenz der des Daumenballens (elastisch). Verdächtig wäre ein derber, harter Knoten.
- Transrektale Sonographie: Es handelt sich um eine Ultraschalluntersuchung der Prostata zur Beurteilung des Prostatagewebes. Eine Ultraschallsonde wird hierfür über den After in den Darm eingeführt. Die unmittelbare Nähe zur Prostata bedingt eine bessere Bildqualität als bei einer Untersuchung über die Bauchhaut.
-
Bestimmung des prostataspezifischen Antigens (PSA) im Blut. Es handelt sich beim PSA um ein im Blut nachweisbares Protein, das von den Drüsenzellen der Prostata gebildetet wird. Eine Erhöhung auf kann einen Prostatakrebs hinweisen. Es gibt aber auch andere Ursachen für eine PSA-Wert Erhöhung.
Die jährliche Vorsorgeuntersuchung wird Männern ab einem Alter von 45 Jahren empfohlen und die Kosten von der Krankenkasse übernommen. Hierbei führt der Arzt zunächst allerdings nur ein Gespräch mit dem Patienten und erhebt im Anschluss die Digital-rektale Untersuchung.
Sollte der Patient auffällige Beobachtungen äußern oder der Arzt Veränderungen der Prostata tasten, wird eine erweiterte Diagnostik durchgeführt, deren Kosten in diesem Fall ebenfalls von der Krankenkasse getragen werden.
Bestätigt sich in diesem Schritt der Verdacht, sollte eine Gewebeprobe zur weiteren Abklärung entnommen werden. Wird hierbei frühzeitig ein Prostatakrebs festgestellt, besteht eine gute Chance auf Heilung.
Erhalten Sie detailliertere Informationen zur Prostatakrebs-Vorsorge sowie zur Untersuchung der Prostata.
Was ist der Gleason-Score?
Der Gleason-Score dient gemeinsam mit dem PSA-Wert und der TNM-Klassifikation der Ermittlung der Prognose des Prostatakarzinoms. Hierzu wird eine Biopsie (Gewebeentnahme) mikroskopisch untersucht und die Stadien der Zellveränderung festgelegt.
Zur Bestimmung des Gleason-Scores addiert man den schlechtesten und den häufigsten in der Gewebeprobe vorkommenden Wert. Der geringste Grad der Entartung ist 1 und der höchste 5, sodass im schlimmsten Fall ein Gleason-Score von 10 auftreten kann.
Ein Gleason-Score von > 8 ist ein Hinweis auf ein schnell und aggressiv wachsendes Karzinom. Ein niedriger Wert im Gleason-Score spricht hingegen für eine günstigere Prognose.
Mithilfe des Gleason-Scores lässt sich außerdem eine Aussage über das Risiko für die Entwicklung eines Rezidivs (Wiederauftereten des Tumors) treffen:
- niedriges Risiko bei Gleason-Score bis 6
- mittleres Risiko bei Gleason-Score von 7
- hohes Risiko bei Gleason-Score ab 8
Bei palliativer Behandlung des Prostatakarzinoms (abwartendes Beobachten) ist bei einem Gleason-Score von bis zu 6 mit einer Sterblichkeit von unter 25%, bei einem Gleason-Score von 7 mit 50% und bei einem Gleason-Score von über 8 mit einer Sterblichkeit über 75% zu rechnen.
Was ist der PSA-Wert?
Der PSA-Wert (= prostataspezifisches Antigen) ist ein krebsunspezifischer Wert für die Prostata, der im Blut gemessen wird. Es handelt sich um ein Protein, das von der Prostata gebildet wird und Hinweis auf zelluläre Veränderungen der Prostata geben kann.
So wird der PSA-Wert unter anderem als Tumormarker verwendet. Im Rahmen der alljährlichen Prostatakrebs-Vorsorgeuntersuchung wird der PSA-Wert bei einer auffälligen Anamnese oder Tastuntersuchung bestimmt. Allerdings sind die Ergebnisse mit Vorsicht zu beurteilen, da ein erhöhter PSA-Wert (= >4ng/ml) nicht zwingend für einen Tumor spricht. Umgekehrt kann bei einem Patienten mit Prostatakrebs der PSA-Wert im Normbereich liegen.
Der PSA-Wert ist außerdem leicht manipulierbar, beispielsweise durch mechanische Beanspruchung bzw. Belastung des Organs bis zu 48h vor der Blutentnahme. Dazu zählt zum Beispiel die Tastuntersuchung beim Urologen, harter Stuhlgang und Verstopfung, Fahrradfahren, Geschlechtsverkehr und insbesondere eine Ejakulation. Ebenso kann der Wert durch weitere Einflüsse erhöht werden, die nicht direkt auf die Prostata wirken, z.B. ein Saunabesuch oder ein heißes Bad vor der Blutentnahme.
Der PSA-Wert kann also richtungsweisend für eine Erkrankung sein, sollte aber unbedingt durch andere Diagnostiken ergänzt werden!
Lesen Sie mehr zum Thema: PSA-Wert bei Prostatakrebs
Informieren Sie sich auch über weitere Ursachen für einen erhöhten PSA-Wert und wie Sie Ihn senken können.
Diagnose von Prostatakrebs
Für die Diagnose des Prostatakrebs am bedeutsamsten sind die Tastuntersuchung sowie die PSA – Bestimmung im Blut, welche als Vorsorgeuntersuchungen ab dem 45. Lebensjahr regelmäßig wahrgenommen werden sollten.
Ergibt sich aus den obengenannten Untersuchungen ein Verdachtsmoment, sollte eine Gewebeentnahme in Form einer sog. Stanzbiopsie erfolgen. Es werden hierbei 6 – 12 Proben aus verschiedenen Arealen der Prostata entnommen. Die Prozedur erfolgt über den Enddarm (Rektum) und ist aufgrund der Schnelligkeit des Eingriffes schmerzlos. Nachblutungen sind möglich, daher sollten blutverdünnende Medikamente in Absprache mit dem behandelnden Arzt vorher abgesetzt werden (z.B. Aspirin).
Zur genauen Größenabschätzung eines evtl. vorhandenen Tumors sind folgende Untersuchungen notwendig:
- digital – rektale Untersuchung (Tastbefund)
- transrektaler Ultraschall
- PSA – Konzentration im Blut
Zur weiteren Therapieplanung kann eine CT (Computertomographie) oder MRT der Prostata (Magnetresonanztomographie) notwendig werden.
Das MRT der Prostata ist in den letzten Jahren immer mehr in den Fokus gekommen, da durch speziell ausgebildete Radiologen inzwischen gute Aussagen über Lage und Ausbreitung des Tumors gemacht werden können. Auch Probeentnahmen können inzwischen unter dem MRT der Prostata durchgeführt werden.
Lesen Sie mehr zum MRT der Prostata.
Um Tochtergeschwulste (Metastasen) zu entdecken ist die Durchführung einer Szintigraphie des Skeletts nötig, da dort für gewöhnlich die ersten Fernmetastasen zu finden sind (v. a. in Beckenknochen und der Lendenwirbelsäule).
Erfahren Sie Genaueres über Metastasen bei Prostatakrebs.
Ist der PSA – Wert niedriger 10 ng/ml sind Metastasen höchst unwahrscheinlich und eine Skelettszintigraphie daher nicht durchzuführen.
Bei der anschließenden mikroskopischen Untersuchung des entnommenen Gewebes kann der Pathologe den Bösartigkeitsgrad (Malignitätsgrad) anhand existierender Tabellen (Gleason-Score, Klassifikation nach Dhom) bestimmen.
Hier geht es zum Hauptartikel Prostatabiopsie.
TNM-Klassifikation
Die TNM-Klassifikation beschreibt den Prostatakrebs bezüglich des lokalen Tumors selbst (Primärtumor), abgekürzt mit (T), sowie das Vorhandensein von Lypmphknotenmetastasen (N) oder Fernmetastasen (M). Die hierbei festgelegten Erkrankungsstadien haben unmittelbare Auswirkungen auf die Therapieplanung und die Prognose für den Patienten (Heilung / Überlebesrate)
- T1: inzidentelles Karzinom (nicht tastbar oder sichtbar), d. h. zufällig im Rahmen einer Biopsie entdeckt
- T1a - < 5% des entfernten Gewebes im Rahmen einer Ausschabung der Prostata bei BPH (gutartige Prostatavergrößerung)
- T1b - > 5% des entfernten Gewebes im Rahmen einer Ausschabung der Prostata bei BPH (gutartige Prostatavergrößerung)
- T1c – größerer Tumor durch Stamzbiopsie entdeckt (z. B. bei erhöhtem PSA)
- T2: Tumor auf Prostata begrenzt
- T2a - weniger als die Hälfte eines Lappens befallen
- T2b - mehr als die Hälfte eines Lappens befallen
- T2c- Beide Prostatalappen sind befallen
- T3: Tumor überschreitet die Prostata
- T3a – Prostatakapsel wird überschritten
- T3b – Tumor befällt die Samenblasen
- T4: Tumor befällt Nachbarorgane (Blasenhals, Schließmuskel, Enddarm u.a.)
- N+/N- : Lymphknotenbefall im Becken ja / nein
- M0/1: Fernmetastasen nein / ja
Lesen Sie, welche Stadien es bei Prostatakrebs gibt.
Weiterführende Informationen
Diese Themen könnten Sie ebenfalls interessieren:
- PSA-Wert bei Prostatakrebs
- Harninkontinenz und was Sie dagegen tun können
- Therapie von Erektionsstörungen
- Entzündung der Prostata - Was steckt dahinter?
- Schmerzen der Prostata - Was ist die Ursache?
- Schmerzen beim Geschlechtsverkehr
