Die Prostata ist eine in dieser Ausprägung dem männlichen Geschlecht vorbehaltene Drüse, die ihre produzierten Stoffe in die Harnröhre abgibt. Als solche gehört die Prostata neben der Bläschendrüse und den Cowper-Drüsen zu den sogenannten „akzessorischen Geschlechtsdrüsen“ des Mannes. Die Vergrößerung der Prostata ist eine typische Erkrankung des Mannes.
Inhaltsverzeichnis
Prostata
Synonyme
Vorsteherdrüse, Prostatakrebs, Prostatavergrößerung
Englisch: Prostate, Prostate gland
Definition
Die kastaniengroße Vorsteherdrüse (Prostata) ist eine in dieser Ausprägung dem männlichen Geschlecht (gibt´s also nur beim Mann) vorbehaltene Drüse, die ihre produzierten Stoffe (Sekret) in die Harnröhre (Urethra) abgibt.
Immer wenn eine Drüse ihr Sekret auf eine innen gelegene Oberfläche des Körpers (ausgenommen der Blutgefäße) entlädt, wie es für den Innenraum (Lumen) der Harnröhre gilt, spricht man von einer „exokrinen Drüse“.
Als solche gehört die Prostata neben der Bläschendrüse (Vesica seminalis) und den Cowper-Drüsen (Glandulae bulbourethrales) zu den sogenannten „akzessorischen Geschlechtsdrüsen“ des Mannes, welche gemeinsam für die chemische Veränderung (Modifizierung) und Reifung des Spermas während und nach dem Samenerguß (Ejakulation) sorgen.
Beim weiblichen Geschlecht existiert eine weitestgehend entsprechende Drüse, die „Paraurethraldrüse“ (Glandula paraurethralis, Skene-Drüse, Prostata feminina), welche bei sexueller Stimulation im Bereich des G-Punkts zur weiblichen Ejakulation führen kann.
Das Sekret gelangt hierbei schubartig in Harnröhre, Scheide (Vagina) und Scheidenvorhof (Vestibulum vaginae).
Im Folgenden möchten wir uns an dieser Stelle auf die rund 20 Gramm schwere männliche Drüse beschränken, da diese weitaus häufiger durch Erkrankungen in Erscheinung tritt.
Funktion der Prostata
Die Prostata ist eine Drüse, die ein Sekret produziert, welches bei der Ejakulation (Samenerguss) mit in die Harnröhre und somit nach außen abgegeben wird. Das Prostatasekret macht etwa 30% der Samenflüssigkeit aus. Der pH-Wert des Sekretes beträgt etwa 6,4 und ist somit etwas basischer als das saure Niveau in der Vagina (Scheide). Dadurch erhöht das Prostatasekret die Überlebenswahrscheinlichkeit der Spermien im sauren Scheidenmilieu.
Das Prostatasekret enthält auch andere Stoffe, die zum einen auf die Beweglichkeit der Spermien wirken, als auch das Ejakulat insgesamt dünnflüssiger machen. Letzterer Stoff, der auf die Dünnflüssigkeit des Ejakjulates wirkt, ist das sogenannte Prostata-spezifische Antigen (PSA), welches auch zu diagnostischen Zwecken im Blut nachgewiesen werden kann.
Lesen Sie mehr zum Thema: Funktion der Prostata
Abbildung der Prostata
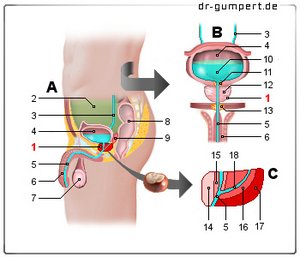
Prostata = Vorsteherdrüse
- Vorsteherdrüse - Prostata
- Bauchfellhöhle -
Cavitas peritonealis - Harnleiter - Ureter
- Harnblase - Vesica urinaria
- Männliche Harnröhre -
Urethra masculina - Männliches Glied - Penis
- Hoden - Testis
- Mastdarm - Rectum
- Bläschendrüse
(Samenblase) -
Glandula vesiculosa - Urin (Harn) - Urina
- Blasenhals
(innerer Schließmuskel) - Drüsengewebe der Prostata
- Beckenboden
(äußerer Schließmuskel) - Anteriore Zone
- Innenzone
(Transitionalzone) - Zentrale Zone
- Außenzone -
peripherezone - Spritzkanal -
Ductus ejaculatorius
Eine Übersicht aller Abbildungen von Dr-Gumpert finden Sie unter: medizinische Abbildungen
Makroskopische Anatomie
Wo sucht man nach diesem Organ, das einem halbierten Apfel ähnelt und so vielen Männern Sorgen bereitet?
Um ihre anatomische Lage am Mann verständlich zu erklären, bedarf es einer Einführung in den Aufbau des Beckens.
Das Becken (pelvis) gleicht einem Trichter, der sich nach vorne neigt. Nach oben (cranial) hin geht es ohne Trennung in den Bauchraum über, die untere (kaudale) schmale Öffnung des Beckens (des Trichters) wird von Muskulatur und Bindegewebe verschlossen, deren Einheit man „Beckenboden“ nennt.
In diesem Bereich erwartet ein Fachkundiger die Prostata. Genau zwischen ihm und der Harnblase (Vesica urinaria) ist nämlich die Prostata eingelagert, wobei sie mit ihrer kastanienähnlichen Form die männliche Harnröhre ringförmig umschlingt.
Dies kann man sich so vorstellen, als ob eine geballte Faust (Prostata) einen Strohhalm (Harnröhre) umgreift.
Direkt über der Prostata findet die Harnblase ihren Platz unter den Eingeweiden des Beckens. Aufgrund dieser Gegebenheit unterstützt die Prostata den Blasenhals und somit den natürlichen Verschluss der Harnblase.
Neben (lateral) sowie unter (kaudal) der Prostata liegt der Beckenboden, den sie mit ihrer Spitze teilweise durchsetzt, während ihre Basis, wie erwähnt, oben der Harnblase anliegt.
Ferner ist die Vorsteherdrüse über den Damm (Perineum) sowohl operativ als auch zur Massage zugänglich.
Zusätzlich ist es von größter Bedeutung zu wissen, was vor und hinter der Prostata liegt.
Vor ihr liegt das „Ligamentum puboprostaticum“, ein kleines Bändchen, das sie am Schambein (Os pubis, Teil vom Hüftbein) aufhängt.
Hinter ihr jedoch verbirgt sich die weitaus wichtigere Lagebeziehung zum Ende des Magen-Darm-Trakts, dem Mastdarm (Rektum). Bloß ein dünnes bindegewebiges Häutchen (Fascia rectoprostatica) steht zwischen ihnen. Daraus ergibt sich die Möglichkeit, die Prostata vom Mastdarm aus (von rektal) zu betasten (zu palpieren), mittels Ultraschall bildlich darzustellen (Transrektaler Ultraschall, TRUS) sowie zu operieren.
Veränderungen ihrer gewöhnlicher weise derben, prall elastischen Zusammensetzung bei glatter und ebener Oberfläche entgehen den Fingern des geübten Arztes in aller Regel nicht.
Dieser Vorgang nennt sich „digitale rektale Untersuchung“ (DRU).
Mit dem Wissen um die Lage dieser Drüse ausgestattet, nähern wir uns ihrer Funktion.
Wie gelangt das Sekret der Prostata an seinen Wirkungsort und wozu brauchen wir es überhaupt?
Um dieser Frage nachzugehen muss erst das Herstellungs- und Ableitungssytem des männlichen Samens geklärt werden. Das frisch gewonnene Ejakulat trägt den Namen „Sperma“ und besteht aus Zellen, den „Spermien“ (synonym Spermatozoen, Singular Spermium / Spermatozoon), und der Samenflüßigkeit. Während die zellulären Bestandteile aus dem Hoden (Testis) stammen, wird die Flüßigkeit vor allem aus den akzessorischen Geschlechtsdrüsen gewonnen, zu denen ja auch die Prostata zählt.
Die Spermatozoen (Spermien) kennt man aus den Darstellungen des Alltags: meist milchig weiß gezeichnet mit kleinem Köpfchen und langem beweglichen Schwanz (Flagellum) flitzen die Samenfäden durch die verschiedensten Szenarien.
Im Köpfchen tragen sie übrigens das männliche Erbgut in Form von 13 Chromosomen (halber (haploider) Chromosomensatz), um im theoretischen Idealfall mit einer weiblichen Eizelle (Ovum) zu neuem Leben zu verschmelzen.
Unter denkbar komplizierter Regulation entstehen die Spermatozoen im Hoden und gelangen über die Gänge des Nebenhodens (Epididymis) in den Samenleiter (Ductus deferens). Dieser formiert sich mit zahlreichen anderen Gebilden zum Samenstrang (Funiculus spermaticus), welcher schließlich den bekannten Leistenkanal (Canalis inguinalis) an unserer Bauchwand durchläuft.
Später trifft sich der Samenleiter innerhalb der Prostata mit dem zentralen Ausführungsgang der Blässchendrüse (Ductus excretorius). Nach der Vereinigung nennt man das neue Gefäß einfach „Spritzkanälchen“ (Ductus ejaculatorius), welches in denjenigen Teil der Harnröhre mündet, der von der Prostata umschlungen wird (Pars prostatica urethrae). Dort endet das Spritzkanälchen auf einer kleinen Erhebung, dem Samenhügel (Colliculus Seminalis).
Direkt seitlich vom Samenhügel münden dann auch schon die zahlreichen, das Prostatasekret ableitenden Ausführungsgänge der Vorsteherdrüse in die Harnröhre. Die Harnröhre durchsetzt nun, nicht mehr von der Prostata umschlungen, die zweite Schicht des Beckenbodens (Diaphragma urogenitale) und läuft innerhalb des Penis bis zu seiner Öffnung an der Eichel (Glans penis).
Betrachtet man die Prostata von außen, wird oftmals eine Einteilung in Läppchen vorgenommen. Rechter und linker Lappen (Lobus dexter et sinister) stehen durch ein Mittelläppchen (Isthmus prostatae, Lobus medius) miteinander in Verbindung.
Zu jeder vollständigen Beschreibung eines Organs gehört in der Medizin auch ein Verweis auf die Organisation der Blut- und Lymphgefäße sowie der Nervenbahnen. Blutversorgung und Lymphabfluß der Prostata gehen aus der Anbindung an Gefäße der Harnblase und des Mastdarms hervor.
Die Nerven, die zu der Prostata gelangen, stammen vorwiegend aus dem so genannten „vegetativen Nervensystem“ (autonomes Nervensystem). Sie kontrollieren ihre Aktivität und die Verkürzung (Kontraktion) der ortständigen Muskulatur (siehe unten), sind jedoch nicht dazu in der Lage, Schmerzen ins Bewusstsein des Mannes zu leiten.
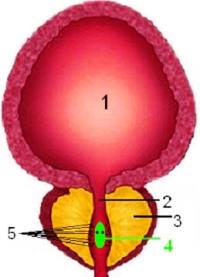
Prostata und Harnblase
Hier wurde ein Schnitt parallel zur Stirn (Frontalschnitt) angefertigt: die Prostata umgreift die Harnröhre. Innerhalb der Harnröhre wölbt sich ein Hügelchen in ihren Innenraum, der Samenhügel. Auf diesem endet von jeder Körperhälfte ein Spritzkanälchen mit dem vorläufigen Sperma. Direkt neben dem Samenhügel münden die zahlreichen Ausführungsgänge der Prostata in die Harnröhre!
- Harnblase
- Harnröhre
- Prostata
- Samenhügel mit den beiden Öffnungen der Spritzkanälchen
- Ausführungsgänge der Prostata
Mikroskopische Anatomie
Neben der bisherigen Beschreibung (makroskopische Anatomie) existiert noch diejenige, welche man unter Zuhilfenahme der Gewebelehre (Mikroskopische Anatomie, Histologie) anfertigt.
Zu diesem Zweck schneidet man eine Prostata (das „Präparat“ im histologischen Vokabular) in hauchdünne Scheiben, entzieht ihr die Flüssigkeit, lässt sie mit gewissen Farbstoffen reagieren und fixiert sie fachgerecht auf einer Glasscheibe (Träger).
Das Präparat bietet nun die Gelegenheit, unter einem Mikroskop in Augenschein genommen zu werden. Im gewöhnlichen Lichtmikroskop imponiert die Vorsteherdrüse mit den eigentlichen Drüsenzellen (Epithelzellen), die sich in dazugehörige Ausführungsgänge ergießen.
Als ein scheinbar ungeordnetes Röhrchensystem enden die Gänge dann, wie wir bereits wissen, in der Harnröhre.
Die faserigen Bindegewebsräume zwischen den Drüsen und Gängen füllen auffällig viele „glatte“ (nicht willkürlich benutzbare) Muskelzellen, die dem Austreiben des Sekrets sowie dem Öffnen und Abklemmen von Gängen dienen (siehe unten).
Ist die ganze Vorsteherdrüse im Querschnitt angetroffen, lassen sich drei Zonen der Prostata unterscheiden, die konzentrisch umeinander liegen wie die russischen Babuschkas / Matroschkas nach dem Prinzip „Puppe in Puppe“:
- Die erste sogenannte „periurethrale“ Zone umgreift als kleinste und innerste Zone die Harnröhre und hängt auch entwicklungsgeschichtlich (embriologisch) eng mit ihr zusammen.
- Als „Innenzone“ bezeichnet man die zweite Schicht, welche rund ein Viertel der Gewebemasse ausmacht. Ihre Bindegewebsräume sind besonders dicht gepackt, des weiteren laufen die Spritzkanälchen (Ductus ejaculatorius) in ihr.
- Den restlichen Raum, also fast drei viertel der Prostata, nimmt die „Außenzone“ ein, welcher sich bloß noch die derbe Kapsel nach außen hin anschließt. Hier vollzieht sich also der Löwenanteil in Sachen Sekretherstellung. Die eigentliche Wiege dieser Produktion liegt in ca. 30-50 Drüsen, die von tausenden fleißiger Zellen ausgekleidet sind. In allen Drüsen und vielen anderen Hohlorganen nennt man die jeweils innerste Zell-Auskleidung der Hohlräume „Epithelzellen“. Sie stellen die Wandung der Hohlräume (Lichtung, Lumen) dar und schütten ihre spezifischen Stoffe dort hinein. Genau hier vollzieht sich die eigentliche Leistung der Drüsen, der Fachmann spricht vom „Parenchym“ des Organs bzw. der Drüse. Innerhalb der Drüsen sind häufig „Prostatasteine“ zu sehen, welche allerdings lediglich eingedicktes Sekret darstellen und zunächst nicht krankhafter (pathologischer) Natur sind. Besonders wichtig zu wissen ist, dass die verschiedenen Zonen auf verschiedene Hormone ansprechen, was wir später bei den krankhaften Prozessen abhandeln. Anstelle der Begriffe Innen-/Außenzone ist auch das Paar zentrale/periphere Zone gebräuchlich.
Mikroskopische Darstellung der Prostata
Diese Abbzeigt einen hauchdünnen Schnitt durch die Prostata in 10 x Vergrößerung.
Die einzelnen Drüse werden von vielen kleinen Epithelzellen begrenzt, welche bei der mittigen Drüse (2) grün markiert wurden. Hellrosa gefärbtes Prostatasekret füllt den Innenraum der Drüsen oftmals vollständig aus. Jenseits der Drüsen steht das faserige Bindegewebe, in welches glatte Muskelzellen wie ein Fischschwarm eingelagert sind.
- Bindegewebe
- Prostatadrüse mit stellenweise grün markierten Epithelzellen
Erkrankungen der Prostata
Wenn Sie den bisherigen Thema aufmerksam verfolgt haben, ergeben sich für die Beschreibung der typischen krankhaften Prozesse (Pathologien) rund um die Prostata keine Überraschungen mehr!
Eines vorweg: Jeder Mann besitzt eine Prostata, relativ viele davon müssten aus medizinischem Blickwinkel als „krankhaft“ eingestuft werden, aber bloß ein Bruchteil von diesen verursacht tatsächlich Beschwerden! Dieser Sachverhalt zwingt dem Patienten eine ganz besondere Abwägung zwischen Behandlung und Nichtbehandlung auf.
Zu den zahlenmäßig bedeutendsten Erkrankungen des Mannes überhaupt zählt der
- bösartige Prostatakrebs (Prostatakarzinom),
- diesem gegenüber steht eine gutmütige Erkrankung, die sich „benigne Prostatahyperplasie“ (BPH) nennt.
Oftmals werden die beiden Begriffe im Volksmund durcheinander gebracht, da beide etwas mit einem Wachstum des Prostatagewebes zu tun haben.
Neben diesen medizinischen Elefanten, dem Prostatakarzinom und der benignen Prostatahyperplasie existieren noch weitere Krankheiten. Erwähnenswert sind hierbei die meist bakteriellen Entzündung der Vorsteherdrüse (Prostatitis) sowie der weitläufige Oberbegriff der „Prostatopathie“.
Lesen Sie mehr zum Thema: Entzündung Prostata
Prostatakrebs
Der Prostatakrebs (Prostatakarzinom) ist eine bösartige (maligne) Neubildung (Neoplasie) in der Prostata (Vorsteherdrüse) und ist die häufigste Krebserkrankung des Mannes (25% von allen Krebserkrankungen beim Mann).
Er ist eine Erkrankung des älteren Mannes und tritt meistens erst nach dem 60. Lebensjahr auf.
Man kann den Prostatakrebs nach seinem Erscheinungsbild und der Lokalisation des Krebses einteilen. In ca. 60% der Fälle ist der Prostatakrebs ein Adenokarzinom und in 30% ein anaplastisches Karzinom. In selteneren Fällen entsteht der Prostatakrebs aus anderen Zellen (Urothelkarzinom, Plattenepithelkarzinom, Prostatakarzinoid). Makroskopisch erscheint der Prostatakrebs als ein derber und grau-weißlicher Herd im Drüsengewebe der Prostata.
In den meisten Fällen (75%) liegen diese Herde in den seitlichen Anteilen der Prostata (sogenannte periphere Zone) oder im hinteren Anteil (zentrale Zone). In etwa 5-10% liegt der Krebs in der sogenannten Übergangszone der Prostata und in 10-20% kann der Ursprungsort nicht eindeutig gefunden und benannt werden.
Symptome bei einem Prostatakrebs
Der Prostatakrebs zeigt im Frühstadium, also zu Beginn der Erkrankung, oft keine Symptome (asymptomatisch). Ist die Erkrankung weiter fortgeschritten, kann es zu verschiedenen Beschwerden beim Wasserlassen (Miktion) oder bei einer Erektion kommen.
Darunter fallen Beschwerden wie ein häufigeres Wasserlassen (Pollakisurie) bei dem jedoch immer nur sehr geringe Mengen an Urin abgegeben werden. Dies kann auch schmerzhaft sein (Dysurie). Oft kann die Harnblase nicht mehr richtig entleert werden, der Harnstrahl ist abgeschwächt und es kommt vermehrt nur zum sogenannten Harnträufeln (der Urin geht nur in Tropfen ab) oder auch zu Unterbrechungen des Urinstrahles. Wird die Harnblase nicht richtig entleert, führt dies zu einer Restharnbildung in der Harnblase.
Ist der Prostatakrebs schon fortgeschritten kann es auch zu Beimengungen von Blut im Urin kommen. Ebenso können dann Schmerzen im unteren Rücken auftreten. Diese entstehen durch Metastasen des Prostatakrebses, die oft in die Knochen streuen.
Einteilung
Der Prostatakrebs kann in verschiedenen Stadien (I, II, III, IV) eingeteilt werden. Dies geschieht über die Abschätzung von Größe und Ausbreitung sowie unter Bezugnahme von eventuellen Lymphknotenbefällen und Metastasen.
Diagnsotik
Der Prostatakrebs wird über eine ausführliche Anamnese und eine urologische Untersuchung sowie über weiterführende Diagnostik wie ein Ultraschall und Labor werte diagnostiziert. Über eine Biopsie, also eine Probeentnahme aus der Prostata, kann die Diagnose histologisch gesichert werden. Desweiteren werden oft noch Untersuchungen wie Röntgen, Magnetresonanztomographie und Skelettszintigraphie durchgeführt um das Ausmaß und den Fortschritt auch in andere Gewebe zu beurteilen.
Therapie
Für den Prostatakrebs gibt es verschiedene Therapiemöglichkeiten. Je nach Alter des Patienten und Grad und Größe des Tumors, kann gewählt werden, ob direkt aktiv therapiert wird oder auch erst einmal nur abgewartet wird. Bei diesem sogenannten watchful waiting oder auch dem active surveillance wird der Tumor engmaschiger beobachtet und kontrolliert, so dass jederzeit zu einer anderen Form der Therapie gegriffen werden kann.
Ist der Allgemeinzustand des Patienten gut und die Lebenserwartung beträgt mehr als 10 Jahre kann eine radikale Prostatektomie durchgeführt werden. Hierbei wird die gesamte Prostata soweit Teile der Samenleiter und die Bläschendrüse entfernt. Ebenso werden hierbei Lymphknoten rausgenommen. Nach der Operation ist eine Bestrahlung empfehlenswert.
Ist der Allgemeinzustand des Patienten nicht ausreichend gut für eine Operation, kann direkt und alleinig eine Strahlentherapie durchgeführt werden.
Ist der Prostatakrebs zu weit fortgeschritten (Stadien III und IV) dann kann eine Hormonentzugstherapie durchgeführt werden. Diese bringt selten einen Überlebensvorteil, mindert jedoch weitere, durch den Tumor bedingte Komplikationen. Versagt die Hormonentzugstherapie so kann auch eine Chemotherapie eingesetzt werden. Auch diese wird jedoch nur palliativ genutzt.
Lesen Sie mehr zum Thema: Prostatakrebs
Entzündung der Prostata
Die Entzündung der Prostata (Prostatitis) ist eine relativ häufige Erkrankung der Prostata. Sie wird meist durch gramnegative Bakterien ausgelöst, besonders häufig ist hierbei eine Entzündung durch das Bakterium Escherichia coli. Jedoch können auch Geschlechtskrankheiten, wie zum Beispiel durch Chlamydien, Neisseria gonorrhoeae oder Trichomonaden, eine Prostatitis auslösen.
Man unterscheidet zwischen der akut auftretenden Form und der chronischen Form, die aus einer nicht ausgeheilten und andauernden akuten Prostatitis hervor gehen kann. Eine akute Entzündung der Prostata entsteht in den meisten Fällen durch das Aufsteigen der Keime (aszendierende Infektion) durch die Harnröhre bis in die Prostatagänge. Sehr selten entsteht die Entzündung hämatogen, also über das Blut in die Prostata verschleppt oder durch das Übergreifen der Infektion von einem Nachbarorgan.
Symptome der Entzündung sind Schmerzen, die vor allem eher dumpf sind und einen Druck im Dammbereich auslösen. Die Schmerzen können bis in den Hoden ausstrahlen und auch beim Stuhlgang vermehrt auftreten. Es kann zudem zu Miktionsstörungen kommen, also Problemen beim Wasserlassen. Dies wären ein erschwertes und schmerzhaftes Wasserlassen (Dysurie), das häufigere Wasserlassen in stets nur geringen Mengen (Pollakisurie) oder auch vermehrtes nächtliches Wasserlassen (Nykturie).
Bei einer akuten Entzündung kann es außerdem zu erhöhten Temperaturen und Schüttelfrost kommen. Sehr seltene Symptome sind die Pyospermie (Eiter im Ejakulat) oder Hämospermie (Blut im Ejakulat) sowie die Prostatorrhoe (trübes Prostatasekret tritt während des Wasserlassens aus der Harnröhre aus).
Die Prostatitis wird über eine Anamnese und klinische Untersuchung sowie einem Ultraschall der Prostata und einer Urinprobe diagnostiziert. Ebenso an Diagnosemöglichkeiten stehen eine Uroflowmetrie oder eine Ejakulatanalyse zur Verfügung.
Die Prostatitis wird im akuten Fall mit Antibiotika behandelt. Hierbei kommen vor allem Co-Trimoxazol oder Gyrasehemmer zum Einsatz. Diese werden über etwa 2 Wochen, im Maximalfall bei Komplikationen über 4 Wochen gegeben. Kommt es im Rahmen der Entzündung zu einem Harnverhalt ist der Einsatz eines suprapubischen Katheters, also der Harnableitung über die Bauchwand, notwendig. Ist die Prostatitis chronisch so ist diese oft schwerer therapierbar. Hier kommen auch Antibiotika aber auch Schmerzmittel, Spasmoanalgetika und alpha-Rezeptorblocker zum Einsatz.
Kommt es im Rahmen der Prostatitis zu einem Abszess in der Prostata so kann dieser unter Ultraschallkontrolle punktiert werden. Spricht die chronische Prostatitis nicht auf die Therapie an, so kann eine Entfernung der Prostata indiziert sein.
Wichtig ist in der akuten Form, dass ausreichend lange mit Antibiotika therapiert wird um der Bildung einer chronischen Prostatitis vorzubeugen.
Lesen Sie mehr zum Thema: Entzündung der Prostata
Vergrößerung der Prostata
Die Vergrößerung der Prostata beginnt ab dem 35. Lebensjahr langsam und ab dem 70. Lebensjahr ist bei vielen Männern eine gutartige Vergrößerung (benigne Hyperplasie) der Prostata zu finden. Die Prostata wird bekanntlich in mehrere Bereiche gegliedert und die Vergrößerung beginnt meist dort, wo die Harnröhre durch die Prostata (periurethraler Bereich) verläuft.
Daraus folgt, dass die Prostatavergrößerung auf die Harnröhre drückt, sie einengt und es zu Beschwerden beim Wasserlassen kommen kann. Zum Beispiel wird der Harnstrahl abgeschwächt, der Urin kann nicht vollständig ausgeschieden werden und es verbleibt Restharn in der Blase, weshalb man häufiger und auch nachts zur Toilette muss. Die Folgen davon beeinflussen die Nieren und können diese langfristig schädigen.
Bis heute ist die Ursache der Prostatavergrößerung ungeklärt und es werden mehrere Theorien diskutiert, die von Hormonstoffwechselprozessen bis zu Interaktionen des Prostatagewebes reichen.
Die Prostatahyperplasie lässt sich in 3 Stadien unterteilen, die sich nach den Beschwerden gliedern lassen. Stadium I kennzeichnet eine erschwerte Blasenentleerung, die zuweilen auch mal schmerzhaft sein kann. Außerdem tritt es vermehrt auf, dass der Betroffene nachts zur Toilette muss. Auch am Harnstrahl beim Urinieren lassen sich erste Veränderungen erkennen: der Beginn des Wasserlassens ist erschwert und der Harnstrahl ist nicht mehr so kräftig wie früher. Diese Strahlabschwächung lässt sich zum Beispiel daran erkennen, ob man noch über einen Gartenzaun urinieren könnte. Im Stadium I verbleibt allerdings kein Restharn in der Harnblase, die vollständige Entleerung der Blase durch das Wasserlassen ist noch möglich.
Die weiteren Stadien sind von fortschreitenden Beschwerden gekennzeichnet. Zunächst verbleibt ein Restharn von mehr als 50 Milliliter in der Harnblase (Stadium II), dann werden Schädigungen der Niere durch die Prostatavergrößerung manifest (Stadium III). Die Einteilung in diese Stadien erfolgt nach Gesprächen und ausgiebigen Untersuchungen durch den Arzt. Wichtig sind neben dem Gespräch und der körperlichen Untersuchung auch eine Ultraschalluntersuchung und laborchemische Untersuchungen.
Die Therapie der Prostatavergrößerung erfolgt bei kleinen Vergrößerungen zunächst medikamentös, in späteren Stadien oder bei großen Beschwerden kommt eine operative Entfernung der Prostata in Frage. Nicht therapiert kann eine vergrößerte Prostata auch weitere Probleme auslösen. Dazu zählen Harnwegsinfektionen, die durch den Restharn ausgelöst werden, aber auch schmerzhafte Harnsteine, die einen noch Harnstau auslösen können.
Lesen Sie mehr zum Thema unter: operative Behandlung der Prostatavergrößerung
Zusammenfassend kann man sagen, dass die Prostatavergrößerung keine bösartige Erkrankung ist oder als Vorstufe einer bösartigen Krankheit anzusehen ist, aber einige unangenehme Beschwerden auslösen kann, weshalb eine Therapie und die Minderung der Beschwerden anzustreben ist.
Lesen Sie mehr zum Thema unter: Vergrößerung der Prostata
Prostatauntersuchung
Die Prostata kann mittels einer digital-rektalen Tastuntersuchung gut untersucht und beurteilt werden. Diese Untersuchung findet am besten in Seitenlage statt. Wichtig ist, dass der Patient möglichst entspannt ist.
Der Untersucher kann zunächst den After von außen beurteilen. Dann führt er einen behandschuhten Finger in den After des Patienten ein (digital-rektal). Dabei wird Gleitmittel verwendet. Durch die Nähe der Prostata zum Enddarm kann die Prostata gut durch die Wand des Darmes getastet werden. Der Untersucher beurteilt so die Beschaffenheit (Konsistent), die Oberfläche und die Form der Prostata. Ebenso wird bei dieser Untersuchung auf die Funktion des Schließmuskels und die Schleimhaut des Enddarms geachtet. Bei der Untersuchung kann am Ende auch durch leichten Druck auf die Prostata das Hervortreten von Sekret aus der Harnröhre provoziert werden. Dieses Sekret kann für eine weitere Analyse genutzt werden.
Eine weitere Untersuchung der Prostata ist die Bestimmung des sogenannten PSA-Wertes im Blut. Die Abkürzung PSA steht für Prostata-spezifisches-Antigen. Dieses Antigen wird in der Prostata gebildet. Eigentlich ist es Bestandteil im Ejakulat, jedoch kommt auch ein geringer Anteil in den Blutkreislauf und kann so im Blut bestimmt werden. Ist der PSA-Wert im Blut erhöht so steigert das die Vermutung einer Veränderung der Prostata. Problem bei dieser Untersuchung ist jedoch, dass der Wert auch durch andere Faktoren wie höheres Alter, gutartige beziehungsweise harmlose Veränderungen (wie eine Prostatitis) und sportliche Betätigungen sowie Geschlechtsverkehr erhöht sein kann.
Der PSA-Wert wird in Mikrogramm pro Liter (µg/l) angegeben. Als Richtwert gilt 4 µg/l. Die Bestimmung des PSA-Wertes ist jedoch als Screeningmethode auf Prostatakrebs sehr umstritten. Der Wert wird jedoch in der Therapie eines Prostatakrebses als Verlaufsparameter genutzt.
Lesen Sie mehr zum Thema: Untersuchung der Prostata
Weitere Informationen zum Thema Prostata
Weitere Themen, die Sie interessieren könnten sind:
- Prostata Untersuchung
- Prostatavergrößerung
- Prostatakrebs
- Entzündung Prostata
- Verkalkung der Prostata
- Ableitende Harnwege
- Harnleiter
- Niere
- Rote Flecken auf der Eichel
- Beckenboden
- Schmerzen Prostata
Weitere Informationen zur Thema Anatomie finden Sie unter: Anatomie A-Z.
Für weitere Informationen können wir auch noch die Seite von Onmeda empfehlen, die viele hilfreiche Informationen zu diesem Thema zusammengetragen hat: