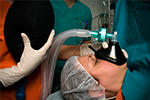
Da durch die Narkosemittel einige Körperfunktionen des Patienten stark eingeschränkt sind, bedarf es während einer (Voll)Narkose der besonderen Überwachung durch Monitoring. Falls der Patient eine schwere Operation vor sich hat oder Vorerkrankungen gewisse Risiken mit sich bringen, kann auch das erweiterte Monitoring eingesetzt werden.
Inhaltsverzeichnis
- Klinische Beobachtung
- Elektrokardiogramm (EKG)
- Blutdruckmessung
- Sauerstoffsättigung (SpO2)
- Kapnometrie
- Temperaturmessung
- Neuromuskuläres Monitoring (Relaxometrie)
- Erweitertes Monitoring
- Elektroenzephalogramm (EEG)
- Invasive Blutdruckmessung (IBP)
- Zentraler Venenkatheter (ZVK)
- Erweitertes EKG
- Messung des Herzzeitvolumens (HZV)
- Weitere Informationen
Monitoring
Einleitung
Als Monitoring bezeichnet man die Überwachung verschiedener Kreislaufparameter und physiologischer Funktionen eines Patienten während einer Operation. Typischerweise ist der verantwortliche Arzt dabei ein Anästhesist. Je nach Art der Operation gibt es verschiedene Formen des Monitorings, die je nach Bedarf um bestimmte Elemente erweitert werden können. Im Folgenden wird zunächst auf das Basismonitoring, also die Standardüberwachung bei einer Operation eingegangen.

Klinische Beobachtung
Heutzutage ist die Überwachung des Patienten durch moderne Technik sehr elektronisch geworden. Dennoch sollte der Anästhesist auch immer genau den Patienten im Blick haben. Dabei achtet er besonders auf die gleichmäßige Bewegung des Brustkorbs des Patienten, was ein Hinweis auf adäquate Beatmung ist. Auch die Hautfarbe des Patienten kann über den Beatmungserfolg Aufschluss geben, da sich bspw. bei einem Mangel an Sauerstoff die Lippen blau färben können. Des Weiteren werden vegetative Funktionen des Patienten beobachtet, wie Schwitzen, tränende Augen und weit gestellte Pupillen. Diese Reaktionen können bei zu geringer Narkosetiefe auftreten.
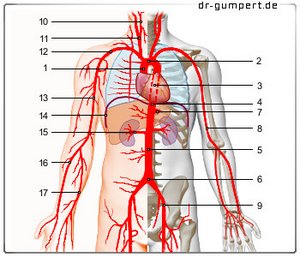
- Aufsteigende Aorta -
Pars ascendens aortae - Aortenbogen - Arcus aortae
- Brustaorta
(absteigende Aorta) -
Aorta thoracica - Aortenschlitz des Zwerchfells -
Hiatus aorticus - Bauchaorta
(absteigende Aorta) -
Aorta abdominalis - Aortengabel - Bifurcatio aortae
- Stamm der Leber, Milz- und Ma-
genarterien - Truncus coeliacus - Oberarmarterie -
Arteria brachialis - Gemeinsame Beckenarterie -
Arteria iliaca communis - Äußere Kopfarterie -
Arteria carotis externa - Halsarterie (gemeinsame Kopfarterie) -
Arteria carotis communis - Schlüsselbeinarterie -
Arteria subclavia - Achselarterie - Arteria axillaris
- Zwerchfell - Diaphragma
- Nierenarterie - Arteria renalis
- Speichenarterie - Arteria radialis
- Ellenarterie - Arteria ulnaris
Eine Übersicht aller Abbildungen von Dr-Gumpert finden Sie unter: medizinische Abbildungen
Elektrokardiogramm (EKG)
Das EKG zeichnet die Herzstromkurve des Patienten auf. Dazu werden dem Patienten Elektroden auf Extremitäten und Brustkorb aufgeklebt. Diese zeichnen dann Potenzialdifferenzen auf, die durch die elektrische Erregungsleitung im Herzen zustande kommen. Anhand des EKGs kann der Anästhesist die Schnelligkeit des Herzschlags und den Herzrhythmus beurteilen.
Blutdruckmessung
Der Blutdruck wird bei der Standardüberwachung mit Hilfe der sogenannten automatischen nicht-invasiven Blutdruckmessung ermittelt. Dafür wird dem Patienten eine Blutdruckmanschette an einer Extremität angelegt (meistens an einem Arm). Die Manschette pumpt sich alle 5 Minuten selber auf, sodass die darunter verlaufenden Gefäße des Patienten vollständig komprimiert werden. Wird der Druck wieder abgelassen, entstehen Schwingungen, sobald das Blut wieder durch das sich öffnende Gefäß fließen kann. Diese Schwingungen werden von der Manschette registriert. Die maximale Auslenkung der Schwingungen entspricht dabei dem mittleren Blutdruck. Dieses Verfahren wird auch oszillometrische Blutdruckmessung genannt. Wichtig ist, dass die Blutdruckmanschette an den Patienten angepasst ist. Zu kleine Manschetten messen falsch hohe Blutdruckwerte, zu große Manschetten messen falsch niedrige Werte. Die Breite der Manschette sollte in etwa 2/3 der Oberarmlänge entsprechen.
Sauerstoffsättigung (SpO2)
Zur Überwachung des Sauerstoffgehalts des Blutes wird dem Patienten meist an einem Finger einer Hand eine spezielle Klemme (Pulsoxymeter) angelegt. Diese Klemme sendet rotes Licht verschiedener Wellenlängen aus. Da das Blut je nach Sauerstoffsättigung unterschiedliche Wellenlängen absorbiert, kann das Gerät daraus einen Sättigungswert ermitteln. Der Normwert liegt zwischen 95 und 99%. Das Pulsoxymeter kann jedoch auch falsch hohe Werte anzeigen, so z.B. bei einer Vergiftung mit Kohlenmonoxid. Bei farbigem Nagellack auf den Nägeln des Patienten fallen die Werte üblicherweise falsch niedrig aus. Außerdem ergeben sich falsche Werte, wenn der Patient sich in einem Schockzustand befindet, da sich das Blut dann vermehrt Richtung Körpermitte verlagert.
Kapnometrie
Die Kapnometrie bezeichnet die Messung der Kohlendioxidkonzentration in der Ausatemluft des Patienten. Dabei wird vor allem das sogenannte endtidale Kohlendioxid (etCO2) gemessen, welches das CO2 ist, was sich ganz am Ende der Ausatmung in der Ausatemluft befindet. Dieses ist am aussagekräftigsten, da es am besten die CO2-Konzentration in der Lunge widerspiegelt. Zu Beginn der Ausatmung befindet sich noch ein höherer Sauerstoffanteil in der Ausatemluft, da noch die Luft aus der Luftröhre mit ausgeatmet wird, die nicht am Gasaustausch in der Lunge teilgenommen hat (sogenanntes Totraumvolumen).
Die Ableitung der Kapnometrie in Kurvenform wird als Kapnografie bezeichnet. Sie ist besonders wichtig, da anhand der CO2-Werte in der Ausatemluft überprüft werden kann, ob die Beatmungsschläuche richtig platziert wurden. Wenn der CO2-Wert bspw. nicht ansteigt, sobald der Patient beatmet wird, könnte dies dafür sprechen, dass der Beatmungsschlauch versehentlich in der Speiseröhre anstatt in der Luftröhre platziert wurde. Außerdem kann ein plötzlicher und starker Anstieg der CO2-Konzentration ein Hinweis auf die sogenannte maligne Hyperthermie sein, die eine unter Umständen lebensbedrohliche Reaktion des Patienten auf bestimmte Narkotika darstellt.
Temperaturmessung
Die Messung der Körpertemperatur ist ebenfalls wichtiger Bestandteil des Monitorings. Typischerweise wird die Messung im Nasen-Rachen-Raum oder in der Speiseröhre vorgenommen. Dies ist wichtig, da der Körper während einer Narkose schnell auskühlen kann, da Narkosemittel den Sollwert der Körpertemperatur verstellen. Dadurch erklärt sich auch das häufig beobachtete Kältezittern im Anschluss an eine Narkose. Besonders Kinder verlieren schnell an Wärme. Daher ist unbedingt auf einen Wärmeerhalt während der Operation zu achten.
Neuromuskuläres Monitoring (Relaxometrie)
Die neuromuskuläre Überwachung des Patienten ist besonders wichtig. Damit die Muskulatur während der Operation entspannt ist und die Ärzte den Eingriff problemlos durchführen können, wird dem Patienten in der Regel ein sogenanntes Muskelrelaxans verabreicht. Dieses Arzneimittel führt dazu, dass die Muskulatur vorübergehend gelähmt ist. Bei der Relaxometrie wird nun die Wirkung und der Abbau dieser Substanzen überwacht. Dafür werden zwei Elektroden im Abstand von etwa 2-4 cm auf den Unterarm des Patienten geklebt, die sich dann direkt über einem dort verlaufenden Nerven befinden. Durch Anschluss der Elektroden an einen Stimulator können elektrische Impulse zur Reizung des Nerven abgegeben werden. Dies führt dazu, dass der entsprechende Muskel kontrahiert (in der Regel der Musculus adductor pollicis). Als Folge beugt sich der Daumen des Patienten. Anhand der Reizantwort kann folglich die Wirkstärke des eingesetzten Muskelrelaxans beurteilt werden. Dies geschieht häufig auch nach bestimmten Mustern, bspw. der Train-of-four-Stimulation (TOF), wobei vier elektrische Reize hintereinander abgegeben werden und das Ausmaß der Reizantwort erfasst wird. Normalerweise fallen die Reaktionen nach und nach schwächer aus. Bei sehr starker Blockade findet gar keine Reizantwort mehr statt. Je nach geplantem Eingriff kann das Erreichen der gewünschten neuromuskulären Blockade mit dieser Methode überprüft werden. Außerdem ist die Relaxometrie auch bei Ausleitung der Narkose von Bedeutung, da das Entfernen der Beatmungsschläuche erst erfolgen sollte, wenn die Relaxation der Muskulatur wieder weitgehend aufgehoben ist, damit der Patient wieder eigenständig atmen kann.
Erweitertes Monitoring
Die Erweiterung des Basismonitorings kann bei bestimmten Eingriffen und Patienten angezeigt sein. Dies gilt insbesondere für Patienten mit Vorerkrankungen des Herz-Kreislauf-Systems oder intensivpflichtige Patienten.
Elektroenzephalogramm (EEG)
Das EEG zeichnet die Hirnströme auf. Dies gibt Hinweise auf die Narkosetiefe und die Durchblutung des Gehirns. Das EEG wird zusätzlich zum normalen Monitoring eingesetzt, wenn besonders gefährdete Personen operiert werden, bzw. Eingriffe an hirnversorgenden Blutgefäßen vorgenommen werden.
Invasive Blutdruckmessung (IBP)
Im Gegensatz zur nicht-invasiven Blutdruckmessung ist dieses Verfahren genauer, da zur Ermittlung des Blutdrucks eine Messsonde direkt in eine Arterie am Handgelenk gelegt wird. Diese Sonde registriert kontinuierlich den Blutdruck, sodass selbst kleine Schwankungen direkt bemerkt werden können. Eingesetzt wird die invasive Blutdruckmessung insbesondere bei Patienten mit Kreislaufinstabilität, bei einem hohen Blutungsrisiko oder großen Gefäßoperationen.
Zentraler Venenkatheter (ZVK)
Der zentrale Venenkatheter stellt einen alternativen Zugangsweg zum venösen Gefäßsystem des Patienten dar. Er wird meist am Hals des Patienten in eine große Vene gelegt. Durch den ZVK kann der zentrale Venendruck ermittelt werden, der Aufschluss über Druckverhältnisse im Lungenkreislauf und dadurch auch indirekt über die Herzfunktion und den Volumenstatus des Patienten gibt. Außerdem können über den ZVK Infusionen und Nährlösungen gegeben werden, die bei einem kleineren Zugang an den Extremitäten zu einer Reizung der Venen führen würden.
Erweitertes EKG
Bei Patienten, die besonders gefährdet für eine Unterversorgung des Herzmuskels oder einen Herzinfarkt sind, werden durch ein spezielleres EKG überwacht. Dabei wird zusätzlich die sogenannte ST-Strecke genau beobachtet, an der der Anästhesist frühzeitig erkennen kann, ob das Herz des Patienten zu wenig durchblutet wird.
Messung des Herzzeitvolumens (HZV)
Das Herzzeitvolumen ist das Blutvolumen, das das Herz in einem bestimmten Zeitraum durch den Körper pumpt. Es ist ein Maß für die Funktionstüchtigkeit des Herzmuskels und ist insbesondere im Schockzustand vermindert. Gemessen wird das Herzzeitvolumen mittels eines sogenannten Thermodilutionsverfahrens. Dazu wird eine Temperatursonde in eine Vene in der Leiste platziert. Anschließend wird - meist in eine Vene im Halsbereich – eine kalte Kochsalzlösung (ca. 20°C) eingespritzt. Die Verteilung der kalten Lösung führt zu einer Temperaturänderung des Blutes, die auch in der Leiste nach gewisser Zeit gemessen werden kann. Die Zeit, die der Transport der kalten Lösung bis in die Leiste benötigt, hängt vom Herzzeitvolumen ab. Dadurch kann dieses indirekt berechnet werden. Eingesetzt wird dieses Verfahren besonders bei Patienten, die sich im Schock befinden, sowie bei Patienten mit Sepsis (Blutvergiftung).
Weitere Informationen
Weitere Informationen zum Thema Monitoring finden Sie unter:
Eine Übersicht aller Themen aus dem Gebiet der Anästhesie finden Sie unter
Anästhesie A-Z