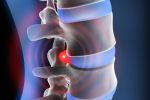
Unter einem Bandscheibenvorfall versteht man das Austreten des flüssigen Kerns der Bandscheibe in den Rückenmarkskanal. Die Gefahr des Bandscheibenvorfalls besteht darin, dass der Vorfall auf Nerven oder Rückenmark drückt.
Inhaltsverzeichnis
- Definition Bandscheibenvorfall
- Abbildung eines Bandscheibenvorfalls
- Welche Symptome treten bei Bandscheibenvorfall auf?
- Symptome bei Druck gegen eine Nervenwurzel
- Symptome bei Druck gegen das Rückenmark
- Symptome bei Druck gegen Nervenfaserbündel, den Pferdeschweif (Cauda equina)
- Ursachen
- Prognose eines Bandscheibenvorfalls
- Wie lange dauert ein Bandscheibenvorfall?
- Prophylaxe / Vorbeugen
- Diagnose eines Bandscheibenvorfalls
- Neurologische Untersuchung
- Koventionelle Röntgendiagnostik (Röntgenbild)
- Myelographie
- MRT / CT
- Behandlung eines Bandscheibenvorfalls
- Medikamente bei einem Bandscheibenvorfall
- PRT
- Operation eines Bandscheibenvorfalls
- Risiken einer Operation
- Dauer der Operation
- Bandscheibenvorfall in der Schwangerschaft
- Sport und der Bandscheibenvorfall
- Lokalisierung des Bandscheibenvorfall
- Bandscheibenvorfall LWS
- Abbildung Lendenwirbelsäule mit Bandscheibenvorfall (NPP)
- Bandscheibenvorfall HWS
- MRT eines Bandscheibenvorfall der HWS
- Bandscheibenvorfall der BWS
- Epidemiologie
- Alter und Häufigkeit
- Differenzierung Bandscheibenvorfall
- Anatomie zum Thema Bandscheibenvorfall
- Anatomie der Bandscheibe
- Eigenschaften einer Bandscheibe
- Funktion Bandscheibe
- Weiterführende Informationen
Bandscheibenvorfall
Synonyme im weiteren Sinne
- Bandscheibenprolaps
- Nucleus pulposus prolaps (NPP)
- Diskusprolaps
- Protrusio
Verwandte Begriffe
- Ischiasschmerz
- Bandscheibenvorwölbung
- Bandscheibenprotrusion
- Hexenschuß
- Lumbalgie / Lumbago
- Lumboischialgie
- Rückenschmerzen
- Bandscheibe
Englisch
- prolapsed intervertebral disc
- herniated disc

Definition Bandscheibenvorfall
Unter einem Bandscheibenvorfall versteht man die plötzliche oder langsam zunehmende Verlagerung, bzw. den Austritt von Gewebe des Nucleus pulposus (Gallertkern der Bandscheibe) einer Bandscheibe nach hinten in den Rückenmarkskanal (Spinalkanal) oder hinten-seitlich (Nervenwurzel). Hierbei kann es durch Reizung der Nervenwurzeln zu Schmerzen, Lähmungen und / oder Gefühlsstörungen kommen. Dies kann dann zu einer Nervenwurzelkompression führen. Bandscheibenvorfälle im Bereich der Lendenwirbelsäule (LWS) treten wesentlich häufiger auf als Bandscheibenvorfälle im Bereich der Halswirbelsäule (HWS).
Abbildung eines Bandscheibenvorfalls
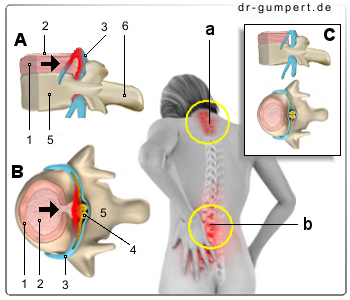
Bandscheibenvorfall -
Nucleus-pulposus-Prolaps
A - Bandscheibenvorfall von links
B - Bandscheibenvorfall von oben
C - Gesunde Bandscheibe
a - Hals- und Brustbereich
b - Lendenbereich
- Faserring -
Anulus fibrosus - Gallertkern -
Nucleus pulposus
1. + 2. Bandscheibe
(Zwischenwirbelscheibe) -
Discus inter vertebralis - Rückenmarknerv -
Nervus spinalis - Rückenmark -
Medula spinalis - Wirbelkörper -
Corpus vertebrae - Dornfortsatz -
Processus spinosus
Eine Übersicht aller Abbildungen von Dr-Gumpert finden Sie unter: medizinische Abbildungen
Welche Symptome treten bei Bandscheibenvorfall auf?
Oben wurde bereits auf die Studie verwiesen, die aufzeigte, dass nicht jeder Bandscheibenvorfall zwangsläufig Beschwerden in Form von Rückenschmerzen verursachen muss. Treten allerdings im Rahmen eines Bandscheibenvorfalles Beschwerden/ Symptome auf, so sind sie vor allem auf die Verlagerung des Gallertkernes zurückzuführen, der auf einzelne Nervenwurzeln, auf Nervenfaserbündel (im Bereich der Lendenwirbelsäule) und / oder das Rückenmark drückt.
Nachfolgend soll auf die Symptome des Bandscheibenvorfalls eingegangen werden, die durch Druck auf die oben erwähnten Bereiche ganz unterschiedlich ausfallen können.
Lesen Sie mehr zum Thema: Schmerzen im Rücken
Symptome bei Druck gegen eine Nervenwurzel
Druck auf Nervenwurzeln löst stets intensive Schmerzen aus, die in Arme und / oder Beine hinein ausstrahlen können.
Erfahren Sie mehr über die Schmerzen bei einem Bandscheibenvorfall.
Mit diesen starken Schmerzen können auch Gefühlsstörungen und deren Folgen auftreten, man spricht von:
- Ameisenlaufen
- Kribbelgefühl
- Taubheit
Je nach Stadium und Ausmaß des Bandscheibenvorfalls können Symptome auch die Minderung von Muskelkraft oder gar Lähmungen einzelner Muskelbereiche zur Folge haben
Lesen Sie mehr zu diesem Thema unter:
Symptome bei Druck gegen das Rückenmark
Je nach Lokalisation des Bandscheibenvorfalles, variieren die Symptome. Bandscheibenvorfälle im Bereich der Brustwirbelsäule können Gefühlsstörungen, Krämpfe (Spasmen) oder gar Lähmungen hervorrufen, wohingegen ein Bandscheibenvorfall im Bereich der Lendenwirbelsäule beispielsweise Blasenlähmungen hervorrufen kann. Auch Lähmungen der Beinmuskulatur sind möglich.
Symptome bei Druck gegen Nervenfaserbündel, den Pferdeschweif (Cauda equina)
Fehlende Beherrschung der Blasen- und Mastdarmfunktion, Sensibilitätsstörungen (z.B. Taubheit) im analen und / oder genitalen Bereich Innenseite der Oberschenkel, unter Umständen verbunden mit einer Lähmung der Beine.
Lesen Sie mehr zum Thema
Ursachen
Die Bandscheibe besteht aus einem Faserring mit einem galertigen Kern. Kommt es zu einer Schwächung oder zu einer Rissbildung des Faserrings aufgrund von Fehl- oder Überlastung der Wirbelsäule, kann der geleeartige Kern aus der Bandscheibe entweichen = Bandscheibenvorfall. Dies geschieht in der Regel durch Verschleiß, sodass als Risikofaktoren für einen Bandscheibenvorfall unter anderem Fettleibigkeit und Schwangerschaft gewertet werden.
Lesen Sie mehr zu diesen Themen unter:
Weitere Ursachen sind:
- in der Genetik
- dem Beruf
- der Statik der Wirbelsäule (Skoliose, Hohlrund-Rücken)
- Sportverletzungen
- Muskelschwäche (muskulöäre Dysbalance)
und - vielen weiteren
zu sehen.
Lesen Sie auch unsere Seite Bandscheibenvorfall Ursache.
Prognose eines Bandscheibenvorfalls
Man kann keine exakte Vorhersage hinsichtlich der Prognose und der Verlauf einer Bandscheibenerkrankung / Bandscheibenvorfall erstellen.
Ebenfalls kann die Dauer eines Bandscheibenvorfalls nicht genau benannt werden, da die Verlauf sich individuell erheblich unterscheiden.
Auch hängt der Verlauf und Dauer des Banscheibenvorfalls erheblich von der Lokalisation (HWS, BWS, LWS) ab.
Ältere Patienten neigen allerdings häufiger zu einer Chronifizierung der Schmerzen, während man bei jüngeren Patienten mit akuten Schmerzen von langen, schmerzfreien Intervallen ausgehen kann.
Durch moderne Behandlungsverfahren kann auch eine chronische Erkrankung für Patienten erträglich werden. Der Grad der Besserung hängt dabei allerdings in besonderem Maße von der Eigeninitiative ab. Krankengymnastische Anwendungen unterstützen wirkungsvoll in der akuten Phase.
In den meisten Fällen wird durch konservative Maßnahmen eine vollständige Beschwerdefreiheit nach einem Bandscheibenvorfall erreicht.
Lesen Sie mehr zum Thema unter:
Wie lange dauert ein Bandscheibenvorfall?
Sowohl die Dauer als auch die Heilungschancen eines Bandscheibenvorfalls sind abhängig vom Schweregrad. Je größer die Ausprägung des ausgetretenen Gewebes der Bandscheibe ist, desto länger dauert es, bis dieses Material vom Körper abgebaut wird, d.h. je schwerwiegender der Bandscheibenvorfall ist, desto länger kann die Heilung andauern.
In der Regel sollten die Beschwerden innerhalb von 6-8 Wochen vergangen sein. Wenn dies nicht der Fall ist, sinken die Chancen für eine erfolgreiche konservative Behandlung und es kann zu einer Chronifizierung der Schmerzen und Beschwerden, die durch den Bandscheibenvorfall hervorgerufen wurden, kommen. Vor allem bei älteren Patienten kann es oftmals zu chronischen Schmerzen kommen.
Lesen Sie mehr zum Thema: Dauer eines Bandscheibenvorfalls
Prophylaxe / Vorbeugen
Es gibt keine spezifische Vorsorge, die vor einem Bandscheibenvorfall grundsätzlich schützt. Durch die Veränderung und Anpassung der Lebensweise, beispielsweise in Form von Kräftigung der Rückenmuskulatur und Bauchmuskulatur durch Training an einer adäquaten Kraftstation, kann allerdings das Risiko gemindert werden. Aus unserer und Erfahrung ist ein solches Training die beste und wichtigste Prophylaxe.
Zur Veränderung und Anpassung gehört natürlich auch eine richtige Arbeitshaltung bei Tätigkeiten im Berufsleben und im Haushalt. Beispielsweise sollten schwere Gegenstände aus der Hocke mit gestrecktem Rücken (ins Hohlkreuz gehen) gehoben werden. Beim Staubsaugen beispielsweise kann durch die Einstellung des Saugrohres eine aufrechtem entspannte Arbeitsposition erreicht werden.
Bei überwiegend sitzender Tätigkeit ist es sinnvoll, in kürzeren Abständen aufzustehen und umherzulaufen. Speziell für diese Berufsgruppe gibt es auch Programme mit Entspannungs- und Lockerungsübungen. Eine ergonomische Anpassung der Sitzgelegenheiten durch höhenverstellbare Sitzflächen und Sitzlehnen kann zu einer Schonung der Wirbelsäule beitragen. Dies gilt besonders auch bei Berufskraftfahrern.
Einem Bandscheibenvorfall kann man nicht komplett vorbeugen, das Risiko allerdings durch ein gezieltes Training der Rumpfmuskulatur gezielt senken.
Lesen Sie umfassendere Informationen zu diesem Thema: Wie man einem Bndscheibenvorfall vorbeugen kann
Diagnose eines Bandscheibenvorfalls
Die Diagnose eines Bandscheibenvorfalls beinhaltet verschiedene körperliche und apparative Untersuchungsformen. Darüber hinaus müssen auch Krankheiten, die ähnliche Symptome wie der Bandscheibenvorfall aufweisen, im Rahmen einer Differentialdiagnostik ausgeschlossen werden.
Lesen Sie mehr dazu auf unserer Seite Diagnose eines Bandscheibenvorfalls.
Neurologische Untersuchung
Zur Diagnose oder zum Ausschluss eines Bandscheibenvorfalls ist eine eingehende neurologische Untersuchung notwendig. Sie kann differentialdiagnostisch beispielsweise eine Durchblutungsstörung der Beine, die so genannte Schaufensterkrankheit (= Claudicatio intermittens) ausschließen.
Darüber hinaus können Rückschlüsse auf die Lage, den Schweregrad, sowie die Beteiligung der Nerven gezogen werden.
Eine neurologische Untersuchung überprüft die Reflexe, die Beweglichkeit, sowie die Sensibilität, kann aber auch eine Messung der Nervenleitgeschwindigkeit beinhalten. Dies ist besonders dann von Bedeutung, wenn der Schweregrad des Bandscheibenvorfalles eingeschätzt werden und überprüft werden soll, welche Nervenwurzeln in Mitleidenschaft gezogen sind, bzw. ob eine Durchblutungsstörung vorliegt.
Koventionelle Röntgendiagnostik (Röntgenbild)
Aufnahmen in zwei Ebenen:
Mittels einer Röntgenaufnahme, die mindestens in zwei Ebenen (von vorne, von der Seite) durchgeführt werden sollte, kann man die knöcherne Struktur der Wirbelsäule beurteilen.
Darüber hinaus ist es möglich, den Patienten im Rahmen einer Funktionsaufnahme zu röntgen. Diese Spezialaufnahmen, die beispielsweise in Schräglage durchgeführt werden, lassen Rückschlüsse auf die Beweglichkeit der Wirbelsäule zu.
Die Problematik der Diagnose Bandscheibenvorfall durch eine Röntgenaufnahmen liegt darin begründet, dass hier nur knöcherne Strukturen abgebildet, das restliche Weichgewebe und die Bandscheibe selbst nur indirekt abgebildet werden. Somit kann man die Wirbelsäule zwar von ihrer knöchernen Struktur her beurteilen, nicht aber – und das erscheint bei einem Bandscheibenvorfall besonders wichtig – die Situation der Bandscheibe und ihrer individuellen Problematik .
Myelographie
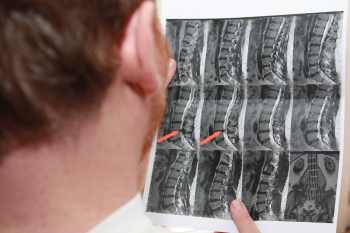
Im Rahmen einer Myelographie beim Bandscheibenvorfall injiziert man ein Röntgenkontrastmittel in den Nervensack (Duralsack). Durch das Kontrastmittel im Nervensack, wird das darin liegende Rückenmark inklusive der Nervenwurzel indirekt, in Form von Kontrastmittelaussparung sichtbar. Da allerdings mittlerweile auf sehr gute Schnittbildverfahren zurück gegriffen werden kann, setzt man die Myelographie mittlerweile nur noch sehr selten ein.
Gerade durch den Einsatz von MRT (Myelo-MRT) und CT l(Myelo-CT) lassen sich zur Zeit die genausten Aussagen über Größe und Lokalisation eines Bandscheibenvorfalls machen. Bei einer Computertomografie entsteht jedoch eine Strahlenbelastung auf das Organsystem.
Lesen Sie mehr zum Thema: Myelographie
MRT / CT
Das MRT der jeweilig betroffenen Region stellt die wichtigste und wertvollste Diagnostik bei einem Bandscheibenvorfall dar. Je nach betroffener Region wird ein MRT der HWS, BWS oder LWS gefahren.
Müssen entzündliche Prozesse oder sollen Heilungsprozesse beurteilt (sogenanntes Granulationsgewebe) werden, wird ein MRT mit Kontrastmittel gefahren.
Über das MRT kann die Größe und Lage des Bandscheibenvorfalls erkennen, teilweise auch das Alter beurteilt werden.
Wenn zwei MRT´s im Verlauf gefahren werden kann man auch Aussagen über den Verlauf und die Dauer der Symptome ableiten.
Lesen Sie mehr zum Thema unter: MRT eines Bandscheibenvorfalls
Das CT spielt heute nur noch eine untergeordnete Rolle bei der Diagnose eine Bandscheibenvorfalls, weil es in der Detailgenauigkeit dem MRT unterlegen ist. Teilweise kann man kleine Bandscheibenvorfälle nicht erkennen.
Weiterhin kommt es bei einem CT zu einer Strahlenbelastung. Ein MRT dagegen ist strahlungsfrei und funktioniert über Magnetismus.
Lesen Sie mehr zum Thema: Wie kann ich einen Bandscheibenvorfall erkennen?
Behandlung eines Bandscheibenvorfalls
Ein Bandscheibenvorfall kann sowohl konservativ als auch operativ behandelt werden. Hierbei wird individuell entschieden, welche dieser Behandlungen geeigneter für den Patienten ist.
In der Regel - außer bei akuten Bandscheibenvorfällen mit motorischen und/oder sensorischen Ausfällen - besteht die Therapie eines Bandscheibenvorfalls zunächst aus einer konservativen Behandlung, die sich aus einer Vielzahl an verschiedenen Behandlungsmaßnahmen zusammensetzen kann. Wichtig im ersten Stadium ist die Ruhigstellung und Entlastung der Wirbelsäule. Um dies bestmöglich zu erreichen, richtet man sich danach, in welcher Höhe die Wirbelsäule betroffen ist: Bei einem Bandscheibenvorfall der Halswirbelsäule ist eine Halsmanschette zur Stabilisation empfehlenswert.
Bei einem Bandscheibenvorfall im Bereich der Lendenwirbelsäule hilft die Stufenbettlagerung zur Entlastung des Nervs. Hierbei positioniert der Patient in Rückenlage seine Unterschenkel auf einer Ablage, sodass Ober- und Unterschenkel im 90° Winkel zueinander stehen. Eine Ruhigstellung der Wirbelsäule im Sinne einer längeren Bettruhe ist hingegen nicht erforderlich.
Im Vordergrund der weiteren Behandlung steht die Schmerztherapie. Erst wenn der Betroffene Schmerzfreiheit hat, können nachfolgende Maßnahmen wie z.B. Krankengymnastik Erfolge zeigen. Zur Beseitigung des Schmerzes können Schmerzmittel, entzündungshemmende Medikamente und Präparate zur Muskelentspannung eingesetzt werden. Bei starken Schmerzen ist auch der Gebrauch von lokal betäubenden Medikamenten oder Kortison hilfreich. Hier besonders in Form einer Cortisonspritze. Zusätzlich schmerzlindernd ist die physikalische Therapie, also Wärme- oder Kältebehandlungen. Zu den Wärmeanwendungen zählen z.B. Wärmepflaster (z.B. ThermaCare®), Fango- und Moorpackungen, heiße Bäder oder Infrarotbestrahlung. Durch Wärme wird die Durchblutung angeregt und somit die verspannte Muskulatur am Rücken aufgelockert. Kälteanwendungen wie Gelkissen oder kalte Umschläge sind eher bei Nervenreizungen wohltuend. Auch eine Ultraschalltherapie zeigt in der Behandlung des Bandscheibenvorfalls große Wirkung: Schallwellen erzeugen durch Vibrationen Wärme im Gewebe und lockern so ebenfalls die Rückenmuskulatur. Desgleichen können Massagen und Akupunktur zu einer gewünschten Schmerzreduktion beitragen. Zu einer langfristigen Beseitigung der Schmerzen muss in jedem Fall die Rückenmuskulatur gestärkt werden. Begleitende physiotherapeutische Maßnahmen sind somit ein essentieller Teil der Schmerztherapie, da durch die Kräftigung der Rückenmuskulatur eine Führungsschiene für die Wirbelsäule gebildet wird, die folglich auch die Belastung auf die Bandscheibe reduziert.
Nur selten, wenn die Beschwerden des Bandscheibenvorfalls durch konservative Maßnahmen nicht in den Griff zu bekommen sind, ist eine operative Behandlung indiziert. Dies ist oftmals der Fall, wenn bei dem Bandscheibenvorfall Nerven geschädigt wurden und infolgedessen Lähmungserscheinungen (motorisch und sensorisch) auftreten. Ein Beispiel hierfür ist ein Bandscheibenvorfall in der Lendenwirbelsäule, der durch Schädigung eines Nervs die Darm- und Blasenentleerung stört. Bei einer Bandscheibenoperation wird der vorgefallene Teil des Bandscheibenmaterials entfernt, um so den eingeengte Nerv zu entlasten.
Dabei gibt es verschiedene Möglichkeiten, einen Bandscheibenvorfall operativ zu versorgen. Entweder kann der Operateur bei einer offenen Operation an der Wirbelsäule die Bandscheibe bzw. die „vorgefallene“ Gewebemasse, die den Nerv beeinträchtigt, entfernen. Oder es wird ein minimalinvasives Verfahren („Schlüssellochchirurgie“) gewählt. Hierbei wird ähnlich wie beim offenen Verfahren die Bandscheibe entfernt, jedoch arbeitet der Operateur dieses Mal endoskopisch, d.h. er gelangt über einen kleinen Schnitt an die Wirbelsäule. Nach einer Bandscheiben-Operation kann es zu einem erneuten Bandscheibenvorfall kommen. Es kann auch passieren, dass sich durch das entfernte Gewebe Narben bilden, dadurch wieder der Rückenmarksnerv gereizt wird und die ursprüngliche Symptomatik bestehen bleibt.
Lesen Sie mehr zum Thema unter:
Medikamente bei einem Bandscheibenvorfall
Für die medikamentöse Therapie eines Bandscheibenvorfalls sind Schmerzmittel geeignet, die gleichzeitig den Schmerz und die Entzündung hemmen. Dafür eignen sich hervorragend nichtsteroidale Antiphlogistika, kurz NSAIDs. Dazu zählen Wirkstoffe wie Diclofenac oder Ibuprofen. NSAIDs verhindern durch die Hemmung eines Enzyms, der Cyclooxygenase (COX), die Produktion von Prostaglandinen, welche maßgeblich an der Entstehung von Schmerz und entzündlichen Reaktionen beteiligt sind.
Das Schmerzmittel Paracetamol kann als Alternative zu den NSAIDs genommen werden, vor allem aufgrund seiner besseren Verträglichkeit. Es wirkt ebenso schmerzlindernd, allerdings nicht so stark entzündungshemmend wie die NSAIDs.
Kortikosteroide (Kortison) wirken antiphlogistisch, sind somit Entzündungshemmung gut geeignet. Gerade wenn Nervenschäden drohen ist Kortison ein sehr wirksames Medikament gegen Schwellungen durch den Bandscheibenvorfall.
Lesen Sie hier mehr zum Thema: Cortisontherapie bei einem Bandscheibenvorfall
Nicht jeder Bandscheibenvorfall muss mit Kortison behandelt werden.
Auch Muskelrelaxantien, also muskelentspannende Medikamente, können bei einem Bandscheibenvorfall helfen. Sie lockern sie Muskulatur auf und lösen so Verspannungen.
Lesen Sie mehr zu den verschiedenen Muskelrelaxantien unter: Muskelrelaxantien
Bei starken und schon länger anhaltenden Schmerzen sind Opioide (Morphin, Tramadol) zu empfehlen. Opioide sind starke Schmerzmittel, welche schwere Nebenwirkungen hervorrufen können und somit nur in ärztlicher Behandlung unter Kontrolle eingesetzt werden.
Wenn die Schmerzen chronisch auftreten und die Wirkung anderer Schmerzmedikamente unzureichend war, gibt es noch die Möglichkeit, auf Antikonvulsiva und Antidepressiva zurückzugreifen. Diese Medikamente setzten die Schmerzgrenze hoch, sodass der Patient eine bessere Schmerztoleranz entwickelt.
Lesen Sie mehr zum Thema unter: Medikamente bei einem Bandscheibenvorfall
PRT
Reichen vorangehende Therapiemaßnahmen wie Medikamente, Physiotherapie und physikalische Maßnahmen bei einer bestehenden Bandscheiben-Symptomatik nicht für eine spürbare Besserung aus, so kann als weiteres schmerzlinderndes Mittel auf die PRT zurückgegriffen werden.
Unter der Abkürzung PRT versteht man die periradikuläre Therapie, eine relativ neue und nicht operative Maßnahme, die grundsätzlich an allen Abschnitten der Wirbelsäule durchgeführt werden kann.
Hierbei werden unter örtlicher Betäubung Medikamente direkt an den betroffenen bzw. eingeklemmten Nerv an der Wirbelsäule mittels einer PRT-Nadel gespritzt. Dabei kann auch schon mit einer geringen Medikamentendosis gearbeitet werden, da durch die genaue Platzierung eine lindernde Wirkung an der schmerzenden Nervenwurzel hervorgerufen wird.
Injiziert wird oft eine Kombination aus einem Kortikosteroid (Kortison) und einem langwirksamen Lokalanästhetikum: Das Kortikosteroid (Kortison) bewirkt das Abschwellen der gereizten Nervenwurzel und des Bandscheibenvorfalls und verschafft so dem Nerv mehr Platz an seinem Austrittsort aus der Wirbelsäule, sodass dieser nicht mehr eingeklemmt ist.
Das Lokalanästhetikum führt zu einem Rückgang der Entzündung und der lokalen Schmerzausstrahlung. Unter Einsatz der Medikamente als Depot soll dieser Effekt über einen längeren Zeitraum anhalten. Zur Kontrolle wird die PRT unter Verwendung bildgebender Verfahren (Röntgen, CT oder MRT) durchgeführt, um eine zielgenaue Platzierung der Injektionsnadel zu gewährleisten.
Mit Hilfe der periradikulären Therapie (PRT) kann für den Patienten eine deutliche Schmerzlinderung oder sogar die Schmerzfreiheit erreicht werden. In der Regel reichen dafür meist 2-4 Behandlungen aus, die im wöchentlichen Abstand stattfinden sollten.
Lesen Sie umfangreichere Informationen zum Thema: PRT
Viele weitere Informationen was man bei einem bestehenden Bandscheibenvorfall alles tun kann, finden Sie unter unserem Theman: Bandscheibenvorfall - was tun?
Operation eines Bandscheibenvorfalls
Wenn die konservative Therapie bei einem Bandscheibenvorfall nicht zur Reduktion der Schmerzen führt oder es durch den Bandscheibenvorfall zu neurologischen Störungen und Beeinträchtigungen gekommen ist, dann kann operiert werden.
Die Indikation für eine Operation bei einem Bandscheibenvorfall wird heute mehr denn je gut abgewogen. Die Operation erfolgt unter Vollnarkose oder lokaler Betäubung und kann je nach Operateur und Klinik in unterschiedlichen Varianten angeboten werden.
Die minimalinvasive Technik ermöglicht die Operation des Bandscheibenvorfalls ohne große Hautschnitte. Sie ist aber nicht bei jeder Art von Bandscheibenvorfall möglich und es muss vom Operateur entschieden werden, ob minimalinvasiv gearbeitet werden kann.
Es stehen mehrere minimalinvasive Methoden zur Verfügung. Bei der mikrochirurgischen Variante liegt der Patient meist auf dem Bauch – bei Bandscheibenvorfällen an der HWS auf dem Rücken – und es wird ein ca. 2cm Hautschnitt gesetzt durch den der Operateur mit kleinsten Instrumenten an der betroffenen Bandscheibe operieren kann.
Bei der endoskopischen Variante wird ein kleines Rohr durch einen Hautschnitt von ca. 1cm bis an die Bandscheibe vorgeschoben. Das Rohr (Endoskop) kann von der Seite oder vom Rücken eingeschoben werden. Durch das Endoskop werden sehr kleine Instrumente, sowie eine Kamera eingebracht über die der Operateur die vorgefallene Bandscheibe entfernen kann. Bei beiden genannten Varianten kann auch einen Laser anstatt von Skalpellen verwendet werden. Hierbei werden Bandscheibenvorfälle nicht weggeschnitten, sondern verdampft. Zusätzlich können so auch kleinste Bandscheibenanteile, die sonst nicht erreicht werden können, so entfernt werden.
Des Weiteren existiert auch eine Elektrotherapie. Hier wird mit Temperaturen von über 90 Grad Celsius an der Bandscheibe operiert.
Kompliziertere Bandscheibenvorfälle müssen oft in der konventionell-offenen chirurgischen Variante operiert werden. Dabei wird vom Rücken aus ein längerer Hautschnitt gesetzt und der Operateur durchtrennt die hinteren Bänder der Wirbelsäule um sich den Wirbelkanal darzustellen. Es kann zusätzlich nötig sein, dass Teile des Wirbelbogens entfernt werden müssen.
Lesen Sie mehr zum Thema: Wann muss ein Bandscheibenvorfall opereriert werden.
Risiken einer Operation
Die Operation eines Bandscheibenvorfalls ist nicht risikofrei und sollte daher nicht ohne entsprechende Indikation durchgeführt werden. Grundsätzlich ist jede Vollnarkose ein Risiko.
Durch die Entwicklung der minimalinvasiven Verfahren, die auch in örtlicher Betäubung durchführt werden können, ist dies aber ein vermeidbares Risiko. Nach der Operation können an der Operationsstelle Nachblutungen, Blutergüsse und Schwellungen entstehen und die Wunde kann sich infizieren.
Relevant ist außerdem, dass Schmerzen, Kribbeln, Taubheitsgefühle und auch andere neurologische Ausfälle nach der Operation weiterbestehen oder sogar neu auftreten können, da während des Eingriffes austretende Nerven gereizt oder verletzt werden können. Der Fachbegriff für diese Symptome nach der Operation des Bandscheibenvorfalls nennt sich Postnukleotomiesyndrom.
Neben den Nerven besteht das Risiko, dass Gefäße oder andere Organe (Darm, Harnblase etc.) während der Operation verletzt werden. Seit Nutzung der minimalinvasiven Operationsvarianten kann ein großer Anteil an Komplikationen verhindert werden, da es durch den kleineren Operationszugang zu deutlich weniger Verletzungen von anderem Geweben kommt.
Dauer der Operation
Die heutzutage meist verwendeten minimalinvasiven Verfahren zur Operation eines Bandscheibenvorfalls dauern in den meisten Fällen etwa 30 - 60 Minuten. Diese Zeit ist jedoch davon abhängig, welche Variante der Operateur verwendet, wie der Bandscheibenvorfall liegt und welcher Zugangsweg gewählt wird.
Weiterhin sind zum Beispiel auch starkes Übergewicht oder das Alter des Patienten Faktoren, die die Operationsdauer beeinflussen.
Bei Eingriffen bei denen mehrere Bandscheiben betroffen sind, kann die Operation bis zu 120 Minuten dauern, da hier mehrere Zugangswege geschaffen werden müssen und sich dementsprechend die Operationszeit aufsummiert.
Bei dem konventionell offenen chirurgischen Eingriff liegt die Operationszeit eines Bandscheibenvorfalls, abhängig von Lokalisation (HWS, BWS, LWS) und Zugangsweg, zwischen 60 und 120 Minuten.
Sollte neben der Entfernung des Vorfalls zusätzlich eine Versteifung (Spondylodese) der Wirbelsäule durchgeführt müssen oder eine Bandscheibenprothese eingebracht werden, dann kann der Eingriff bis zu mehrere Stunden dauern.
Neben der reinen Operationszeit ist zusätzlich die Zeit für die Anästhesie vor und nach der Operation miteinzubeziehen. Vor der Operation muss entsprechend eine Narkose oder Betäubung durchgeführt werden. Nach der Operation brauch es Zeit zum Aufwachen im Aufwachraum bzw. zum Entfernen der lokalen Betäubung.
Bandscheibenvorfall in der Schwangerschaft

Schwangere sind einem erhöhten Risiko, einen Bandscheibenvorfall zu erleiden, ausgesetzt. Am häufigsten tritt ein Bandscheibenvorfall während der Schwangerschaft im Bereich der Lendenwirbel auf.
Der Grund für die Entstehung beruht vor allem auf dem Gewicht des wachsenden Babys. In vielen Fällen ist die Rückenmuskulatur nicht ausreichend ausgebildet, um diesem Gegengewicht standzuhalten. So entwickelt die werdende Mutter eine Fehlhaltung, die zu einem Bandscheibenvorfall führen kann.
Auch begünstigt die hormonelle Umstellung der Frau während der Schwangerschaft ein solches Ereignis. Die Bandscheiben nehmen vermehrt Wasser auf und werden somit instabiler und sind anfälliger für einen Vorfall.
Bei einem Bandscheibenvorfall in der Schwangerschaft steht die konservative Behandlung an allererster Stelle. Bevor schmerzmildernde Medikamente zum Einsatz kommen, wird probiert, der werdenden Mutter mittels anderer Maßnahmen zu helfen. Bewegung, Massagen, Physiotherapie oder Akupunktur können zur Linderung der Beschwerden beitragen. Auch schon die Stressreduktion und die Entspannung der Schwangeren können Verkrampfungen lösen und eine Besserung der Symptome bewirken.
Wenn das alles nichts bringt, kommen schmerzreduzierende Medikamente zum Einsatz. Hierbei muss unbedingt auf den Schutz des ungeborenen Kindes geachtet werden. Vom Arzt werden nur Schmerzmedikamente verschrieben, die während der Schwangerschaft nicht über den Mutterkuchen in den kindlichen Blutkreislauf übergehen und dadurch dem Kind schaden könnten.
Paracetamol ist hierfür das Schmerzmedikament der ersten Wahl in der Schwangerschaft. (Siehe Paracetamol in der Schwangerschaft)
Lesen Sie mehr zum Thema: Bandscheibenvorfall in der Schwangerschaft
Sport und der Bandscheibenvorfall

Das beste Mittel, einem Bandscheibenvorfall vorzubeugen, ist Bewegung. Dadurch kann der Verschleißprozess der Wirbelsäule verhindert werden, indem die Bandscheibe durch die Bewegung besser mit Nährstoffen versorgt und dadurch gestärkt wird. Vorsicht ist allerdings bei der Auswahl der Sportart geboten – denn nicht jede Bewegung ist wohltuend für den Rücken.
Für Menschen mit Rückenbeschwerden gibt es jedoch eine große Auswahl, die ohne Bedenken ist. Für das rückenfreundliche Training der Bauch- und Rückenmuskulatur eignen sich besonders Schwimmen, Walking und Radfahren. Bei diesen Sportarten werden sowohl die Muskulatur des Bauches als auch des Rückens gleichermaßen stark beansprucht, sodass sich ein starkes Rückgrat ausbildet.
Sogar Joggen ist nach einem Bandscheibenvorfall ist nach einem erlaubt. Hierbei ist ratsam, beim Joggen auf einen entgegenkommenden Untergrund zu achten. Am besten sollte auf einem weichen Bodenbelag wie z.B. auf Waldboden und nicht auf harten Belägen wie Asphalt gejoggt werden, um die Wirbelsäule vor Stauchungen zu schützen. Von Sportarten, die die Wirbelsäule stark belasten (z.B. Gewicht heben) oder Drehbewegungen beinhalten (z.B. Tennis), wird der Wirbelsäule zuliebe von Experten abgeraten.
Lesen Sie mehr zum Thema:
Lokalisierung des Bandscheibenvorfall
Bandscheibenvorfall LWS
Ein Bandscheibenvorfall der Lendenwirbelsäule (LWS) - auch lumbaler Bandscheibenvorfall genannt - tritt im Vergleich zum Bandscheibenvorfall der Halswirbelsäule oder Brustwirbelsäule deutlich häufiger auf. Etwa 90% aller Bandscheibenvorfälle sind in dem unteren Abschnitt der Wirbelsäule aufzufinden. Grund dafür ist das auf der Lendenwirbelsäule lastende Gewicht, das sich vor allem bei Bewegungen bemerkbar macht. Bei körperlicher Arbeit oder Sport wird die LWS somit am meisten belastet.
Auch innerhalb der Lendenwirbelsäule gibt eine Häufigkeitverteilung. 80% verteilen sich auf die Ledenwirbelsäulensegmente L4/5 und am häufigsten auf L5/S1
Lesen Sie mehr zum Thema:
Kommt es zu einem Vorfall in der Lendenwirbelsäule, sodass Gallertmasse aus der Bandscheibe austritt, können Nerven gereizt oder sogar eingeklemmt werden. Lokale Schmerzen über dem betroffenen lumbalen Abschnitt der Wirbelsäule können auf einen Bandscheibenvorfall hinweisen. Zusätzlich kommt es zu einer örtlichen Entzündungsreaktion, die mitunter den Schmerz verstärkt. Da in der LWS die Nerven, die die Beine versorgen, aus dem Wirbelkanal austreten, können die Schmerzen auch über das Bein bis in den Fuß segmentartig ausstrahlen – je nachdem, welches Wirbelsegment durch den Vorfall betroffen ist. In den Beinen kann es zudem zu Sensibilitätsstörungen - wie unangenehmen Kribbeln, Taubheit- oder gar zu Lähmungen der Muskulatur kommen.
Lesen Sie mehr zum Thema: Folgen eines Bandscheibenvorfalls
Im schlimmsten Fall sind bei einem Bandscheibenvorfall der oberen LWS diejenigen Nerven betroffen, die für die Regulation der Blasenmuskulatur verantwortlich sind. In diesem Fall kann es beim Patienten zu einer Blasenentleerungsstörung kommen, d.h. dass er keine Kontrolle mehr über die Entleerung des Urins in der Blase hat und inkontinent wird und weitere Symptome sich zeigen.
Bei zusätzlichen Symptomen wie Stuhlinkontinenz und Taubheitsgefühlen im Genital und Analbereich (Reithosenanästhesie) spricht man vom „Cauda- Equina-Syndrom“. Hier sollte schnell eine Kontaktaufnahme mit einem Arzt erfolgen. Mithilfe einer Notoperation wird dann versucht, die eingeengte Nervenwurzel zu entlasten. So ist eine chronische Stuhl- und Harninkontinenz im besten Fall zu verhindern.
Lesen Sie mehr zum Thema: Symptome eines Bandscheibenvorfalles der LWS
Abbildung Lendenwirbelsäule mit Bandscheibenvorfall (NPP)
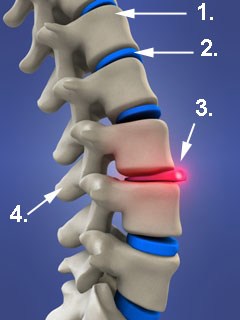
- Wirbelkörper
- Bandscheibe
- Bandscheibenvorfall / Bandscheibenvorwölbung
- Dornfortsatz
Bandscheibenvorfall HWS
Ein Bandscheibenvorfall der Halswirbelsäule wird medizinisch auch als zervikaler Bandscheibenvorfall bezeichnet. Da in diesem Bereich der Wirbelsäule ein nicht so hohes Gewicht wie auf die Brust- und Lendenwirbelsäule einwirkt, sind Bandscheibenvorfälle der Halswirbelsäule seltener zu beobachten. Häufig ist der untere Abschnitt der HWS betroffen, da dort die einzelnen Wirbelsegmente die größte Beweglichkeit aufweisen. In der Halswirbelsäule kann ein Bandscheibenvorfall auf die aus dem Wirbelkanal austretenden Nerven drücken. Bemerkbar macht sich das vor allem durch Schmerzen im Nackenbereich, die sich bis zu den Schultern oder dem Kopf ausbreiten können. Da in der HWS die Nerven, die die Arme versorgen, liegen, manifestiert sich ein zervikaler Bandscheibenvorfall oftmals auch mit in den Arm ausstrahlenden Schmerzen. Außerdem können sich bei dem Betroffenen Gefühlsstörungen in dem von dem beeinträchtigten Nerv versorgten Hautareal zeigen: unangenehmes Kribbeln oder Taubheit bis hin zu den Händen treten auf. Schlimmstenfalls kommt es zusätzlich zu motorischen Ausfällen des Arms, also zu Lähmungen der Armmuskulatur. Viele Betroffene leiden zudem unter weiteren Symptomen, wie Schwindel oder Gleichgewichtsstörungen.
Aufgrund der Beschwerden wird von vielen Patienten eine Schonhaltung eingenommen, die zusätzlich zur Versteifung des Halses beiträgt und somit die Symptomatik weiter verschlimmert.
Ursächlich für einen Bandscheibenvorfall der HWS sind zu große und falsche Belastungen, sowie ungünstige Bewegungen der Halswirbelsäule. Dazu zählen auch längerfristige Fehlbelastungen, wie z.B. das Arbeiten vor dem Computer mit steifer Kopfhaltung. Auch können zervikale Bandscheibenvorfälle durch Verletzungen provoziert werden. Dies kann beispielsweise bei einem Auffahrunfall, bei dem der Kopf ungeschützt und nicht stabilisiert nach vorne geschleudert wird, geschehen. Begünstigt treten Bandscheibenvorfälle im Halsbereich bei älteren Menschen auf, da Abnutzungserscheinungen der Halswirbelsäule, die sich in Form von gelockerten Gelenken zeigen, leichter zu einem Vorfall führen können.
Lesen Sie mehr zum Thema: Bandscheibenvorfall der HWS
MRT eines Bandscheibenvorfall der HWS
MRT Halswirbelsäule:
- Bandscheibe
- Wirbelkörper
- Rückenmark
- Bandscheibenvorfall
Weitere Informationen zu diesem Thema finden Sie auch unter: MRT der Halswirbelsäule
Bandscheibenvorfall der BWS
Ein Bandscheibenvorfall an der Brustwirbelsäule ist viel seltener als ein Bandscheibenvorfall der Hals- oder Lendenwirbelsäule. Oftmals präsentieren sich diese Bandscheibenvorfälle symptomlos und werden teilweise vom Arzt nur als Zufallsbefund in einer CT oder einem MRT der Brustwirbelsäule entdeckt. Doch nicht jeder Patient bleibt verschont. Das Hauptsymptom eines Bandscheibenvorfalls der BWS sind Schmerzen. Und wenn der Betroffene über Schmerzen klagt, dann sind diese meist sehr stark ausgeprägt. Die Schmerzen befinden sich lokal über dem betroffenen Wirbelsegment, gehen in vielen Fällen mit einer lokalen Entzündung oder Muskelverspannungen im Bereich der Brustwirbelsäule einher.
Auch können die Schmerzen vom Rückgrat entlang der Rippen nach vorne zur Mitte des Brustkorbs ausstrahlen. Diese spezielle Schmerzausstrahlung wird als „Interkostalneuralgie“ bezeichnet und wird von Patienten als sehr unangenehm beschrieben. Typisch für die durch den Bandscheibenvorfall der BWS hervorgerufenen Schmerzen ist auch, dass diese durch Husten, Niesen oder Lachen verstärkt werden.
Ebenfalls klagen Betroffenen hin und wieder über weitere Beschwerden, wie Herzrasen oder Herzstolpern und Enge im Brustkorb. Sogar Schwindel und Atemnot wird von manchen betroffenen Patienten angegeben.
Bei einem Bandscheibenvorfall der Brustwirbelsäule strahlen Schmerzen oft zusätzlich in die Arme aus, seltener sind jedoch die Beine betroffen. An Armen und Beinen kann sich der Bandscheibenvorfall wiederum durch sensible Störungen (Kribbeln, Taubheit) und motorische Ausfälle (Lähmungen) äußern. Auch kann es durch Beeinträchtigung der Brustwirbelsäule zu einer Blasen- und Darmentleerungsstörung kommen. Bei diesen Symptomen sollte man sich sofort in ärztliche Hände begeben, da hier eine Schädigung des Rückenmarks vorliegt und eine operative Behandlung von Nöten ist.
Lesen Sie mehr zum Thema: Bandscheibenvorfall Folgen
Als Ursache für einen Bandscheibenvorfall der BWS ist vor allem der Verschleiß durch höheres Alter zu nennen. Auch körperliche Beanspruchung und Belastung, sowie Fehlhaltungen oder Fehlbelastungen können einen solchen Bandscheibenvorfall provozieren.
Lesen Sie mehr zum Thema: Bandscheibenvorfall der BWS
Epidemiologie
Rückenschmerzen alleine sind kein Indiz für das Vorhandensein eines Bandscheibenvorfalles. Generell ist es sehr schwierig, die Ursachen von Rückenschmerzen ausfindig zu machen. Auch Röntgenbilder können nicht immer die erwünschte Klarheit verschaffen.
Um aufzuzeigen, dass Rückenschmerzen und das tatsächliche Vorhandenseine eines pathologischen (= krankhaften) Bandscheibenbefundes nicht immer zwingend sind, soll an dieser Stelle beispielartig die Studie von Jensen angeführt werden. Diese randomisierte, kontrollierte Studie arbeitete mit MRT-Untersuchungen der Lendenwirbelsäule und untersuchte dabei beschwerdefreie Menschen. Die Ergebnisse verblüffen:
Bei 52 % der Patienten konnte eine Vorwölbung der Bandscheibe (= Protrusio, auch Bandscheibenvorwölbung oder Bandscheibenprotrusion genannt) nachgewiesen werden.
Bei 27 % konnte ein Bandscheibenvorfall diagnostiziert werden und darüber hinaus wies 1% der Patienten einen Bandscheibenvorfall auf, der bereits auf das umliegende Gewebe drückte.
Bei 38 % aller Patienten blieben die Veränderungen nicht nur auf eine Bandscheibe beschränkt.
Erschreckend ist dabei, dass nur etwa 33 % aller Untersuchten angaben, unter Rückenschmerzen zu leiden. Dies verdeutlicht, dass eine diagnostische Treffsicherheit nur dann erreicht werden kann, wenn die diagnostischen Maßnahmen möglichst vollständig ergriffen werden. Stets müssen dabei unterschiedliche Symptome gegeneinander abgegrenzt werden, um eine sichere Diagnose "Bandscheibenvorfall" stellen zu können.
Alter und Häufigkeit
Die Bandscheibenvorfälle treten am häufigsten im Bereich der Lendenwirbelsäule auf, gefolgt von Banscheibenvorfällen im Bereich der Halswirbelsäule, Vorfälle im Bereich der Brustwirbelsäule sind als weitere Möglichkeit relativ selten.
Während Lendenwirbelsäulenvorfälle am häufigsten zwischen dem 30. und 50. Lebensjahr auftreten, ist die Halswirbelsäule zwischen dem 40. und dem 60. Lebensjahr erst später betroffen. Eine Bandscheibenprotrusion (Bandscheibenvorwölbung s.u.) kann schon wesentlich früher auftreten.
Im weiteren Lebensverlauf sind Bandscheibenvorfälle dann wiederum seltener vorzufinden, da dann verstärkt der Wasserverlust der Bandscheibe auftritt. Dies hat im Hinblick auf den Bandscheibenvorfall den „Vorteil“, dass der Gallertkern dickflüssiger wird und somit nur noch erschwert vorfallen kann.
Differenzierung Bandscheibenvorfall
Im Rahmen eines Bandscheibenvorfalles differenziert man zwischen:
- einer Bandscheibenprotrusion (Bild unten), durch die es zu einer Vorwölbung des Annulus fibrosus kommt,
- einem Bandscheibenprolaps (= Bandscheibenvorfall; Bild unten) in die Zwischenwirbellöcher oder – was wesentlich seltener vorkommt – in den Spinalkanal hinen.
- einer Sequestration, in deren Folge die prolabierten Anteile keinerlei Verbindung mehr mit der ursprünglichen Bandscheibe haben.
Man sollte sich das so vorstellen:
- Bei einer Bandscheibenprotrusion bleibt die Bandscheibe als solches zunächst noch intakt. Der innere Gallertkern wölbt sich nach vorne und drückt dabei auf den aus Bindegewebe bestehenden, knorpeligen äußeren Ring.
- Beim einem Nucleus pulposus prolaps (NPP) hingegen tritt der Gallertkern durch den äußeren Ring teilweise aus. Der Teil, der austritt bleibt dabei allerdings mit dem restlichen inneren Gallertkern verbunden und kapselt sich nicht ab.
- Ein Abkapseln des ausgetretenen Bereiches findet hingegen bei einer Sequestration statt: Der prolabierte Teil des Gallertkernes ist nicht mehr mit dem inneren Bereich verbunden.
Vorfallende Bereiche der Bandscheibe können mehr oder weniger stark auf Nervenwurzeln drücken, die unmittelbar an die Bandscheibe angrenzen. Hierzu zählt im unteren Lendenwirbelbereich auch der Ischiasnerv, der bei Druckausübung unter Umständen sehr heftige, starke Schmerzen auslösen kann (Ischiasschmerz = Ischialgie).
Lesen Sie mehr zum Thema unter: Nervenwurzel
Gesunde Bandscheibe
- Nucleus pulposus (Gallertkern)
- Anulus fibrosus (Faserring)
Bandscheibenvorwölbung (Protrusion)
- Nucleus pulposus (Gallertkern)
- Anulus fibrosus (Faserring)
- Vorwölbung
Abbildung Bandscheibenvorfall (Prolaps)
- Nucleus pulposus (Gallertkern)
- Anulus fibrosus (Faserring)
- Vorfall
Anatomie zum Thema Bandscheibenvorfall
Anatomie der Bandscheibe
Bevor auf den Bandscheibenvorfall eingegangen wird, sollte zunächst der Begriff der Bandscheibe ausreichend geklärt werden. Erst wenn die Aufgaben und Eigenschaften der Bandscheiben geklärt sind, kann das Ausmaß des Bandscheibenvorfall und dessen Therapiemaßnahmen verstanden werden.
Position – Wo befinden sich „Bandscheiben“?
Zwischen zwei Wirbelkörpern der Wirbelsäule befindet sich eine knorpelige Verbindung, die man als Bandscheibe bezeichnet. Da sie zwischen zwei Wirbelkörpern liegt, bezeichnet man sie häufig auch als Zwischenwirbelscheibe. Wirbelkörper und Bandscheibe sind fest miteinander verwachsen.
Lesen Sie mehr zum Thema: Anatomie der Bandscheibe
Eigenschaften einer Bandscheibe
Eine Bandscheibe besteht aus dem so genannten Annulus fibrosus, dem bindegewebigen, knorpeligen Außenring und dem Nucleus pulposus, dem inneren Gallertkern. Insgesamt besitzt der Mensch 23 Bandscheiben, sodass sie in ihrer Gesamtheit in etwa ¼ der Gesamtlänge der Wirbelsäule darstellen.
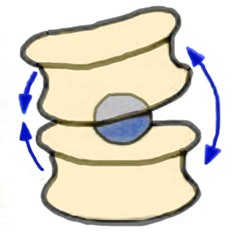
Funktion der Bandscheibe
Die Beweglichkeit der Wirbelsäule:
Dargestellt sind 2 Wirbelkörper und der Nucleus pulposus, auf dem sich die Wirbelkörper freie gegeneinander wie auf einem elastischen Ball bewegen können.
Der oben beschriebene Nucleus pulposus, der gallertartige Kern der Bandscheibe steht unter Druck. Dabei ist die Konsistenz dieses Kerns stets vom Wasserhaushalt der Zwischenwirbelscheibe abhängig. Es gilt die Faustregel:
Je mehr Wasser er Schwamm ähnlich aufsaugt, desto praller, elastischer und fester ist er.
Nebenstehend soll der „Vollsaugeprozess“ verständlich aufgezeigt werden. Das Vorhandensein des Wasserhaushaltes und dessen Abnahme lässt sich im Rahmen des Alterungsprozesses eines Menschen verdeutlichen: Im Laufe des Lebens reduziert sich der Wassergehalt der Zwischenwirbelscheibe automatisch. Nach außen sichtbar wird das beispielsweise im Rahmen des Alterungsprozesses, in dessen Verlauf der Mensch kleiner wird.
Ferner kann man täglich an sich selbst feststellen, dass der gleiche Mensch morgens etwa 1 bis 3 cm (ca. 1%) größer ist als abends, was damit zusammenhängt, dass sich die Bandscheiben durch die nächtliche Entlastung erholen und erneut voll saugen konnten. Sinnbildlich kann man sich einen ausgewrungenen Schwamm vorstellen, der in Wasser gelegt wird und sich bestmöglich voll saugt. Genau wie ein Schwamm gewinnt die Bandscheibe dadurch an Höhe.
Allerdings benötigt eine Bandscheibe nicht nur Wasser, sondern auch so genannte Vitalstoffe. Da sich Bandscheiben nicht über die Blutzufuhr ernähren, können diese Vitalstoffe nur dann aufgenommen werden, wenn sie vorhanden und durch vielseitige menschliche Bewegungen (Biegen nach hinten, Kreisen der Hüfte, Gehen, Joggen, Bücken, ...) vorher ausgetrieben wurden.
Es gilt folgender Leitsatz:
Je vielseitiger die Bewegung eines Menschen ist, desto intensiver arbeiten Vitalstoffzufuhr und Wasserversorgung dieses hochsensiblen Knorpelgewebes.
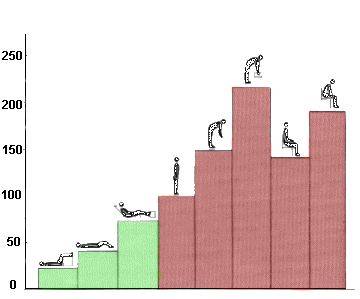
Belastung
Durch die Bandscheiben ergibt sich erst die Beweglichkeit der Wirbelsäule. Ohne sie wäre die Wirbelsäule steif, vergleichbar besipielsweise mit einem Besenstiel. Die Bandscheiben ermöglichen somit die Elastizität und Biegsamkeit der Wirbelsegmente.
Eine Gewichtsverlagerung nach vorne, hinten oder zur Seite ruft eine Verlagerung des des Kerns in entsprechende Richtung hervor. Durch diese Verlagerung der Kerne wird der knorpelige Ring, die so genannte knorpelige Faserscheibe einseitig und je nach Bewegung unterschiedlich stark zusammengedrückt, so dass die Last, die eine Bandscheibe aushalten muss, recht unterschiedlich sein kann.
Das Schaubild unten soll die unterschiedliche Belastung aufzeigen, die bei alltäglichen Bewegungen auf die Bandscheiben lasten. Es fällt dabei auf, dass im Liegen (Rückenlage) der Druck auf die Bandscheibe am geringsten ist. Durch falsche Haltungen oder falsche Bewegungen (Mitte rechts, unten) werden die Belastung der Bandscheibe erhöht. Liegt bereits eine Knorpelabnutzung vor, kann im Rahmen solcher Bewegungen ein Bandscheibenvorfall auftreten. Eine Knorpelabnutzung wiederum wird durch fortgeschrittenes Alter und / oder Wasserverlust stark begünstigt.
- Wirbelkörper
- Protrusion (Vorwölbung der Bandscheibe)
- Rückenmark
- Bandscheibenvorfall
Weiterführende Informationen
Weitere Informationen zum Thema Bandscheibenvorfall finden Sie unter:
- Sie sind hier: Hauptartikel Bandscheibenvorfall
- Bandscheibenvorfall Symptome
- Bandscheibenvorfall Behandlung
- Bandscheibenvorfall Dauer
- Wann muss ein Bandscheibenvorfall operiert werden?
- Bandscheibenvorfall OperationBandscheibenvorfall und Sport Kann ein Bandscheibenvorfall auch psychische oder psychosomatische Gründe und Folgen haben?
- Bandscheibenvorfall BWS
- Bandscheibenvorfall der HWS
- Bandscheibenvorfall der LWS
- Bandscheibenvorfall Schwangerschaft
- Bandscheibenvorfall tapen
- Postnukleotomiesyndrom
Folgende Themen könnten ebenfalls von Interesse für Sie sein:
- Hexenschuss
- Wirbelblockierung
- Das Pseudoradikulärsyndrom
- Bandscheibenprothese
- Entzündung Bandscheibe
- Rückenschmerzen
- Bandscheibenvorwölbung
- Bein Kribbelt - was steckt dahinter?
Weitere orthopädische Themen finden Sie unter: Orthopädie A-Z.