Man unterteilt die menschliche Haut in zwei Arten. Zum einen die unbehaarte Leistenhaut, welche sich an Hand- und Fußinnenflächen befindet. So entstehen Fingerabdrücke, welche genetisch festgelegt und bei jedem Menschen individuell sind. Die restliche Hautoberfläche ist durch Furchen in unregelmäßige Felder unterteilt. In diesen Furchen der sogenannten Felderhaut liegen die Härchen.
Inhaltsverzeichnis
- Aufbau der Haut
- Dermatome
- Abbildung Haut
- Zusammensetzung der Haut
- 1. Die Epidermis
- Verbindungszone zwischen Dermis und Epidermis
- 2. Die Dermis
- Subkutis - Unterhautgewebe
- Aufgaben der Haut
- Haut in Balance - Was bedeutet das?
- Symptome und Erkrankungen der Haut
- Der Hautkrebs
- Haut juckt
- Haut brennt
- Der Hautpilz
- Haut bleichen
- Weitere Informationen zu diesem Thema
Anatomie und Funktion der menschlichen Haut
Allgemeines zur Haut
Die Haut des menschlichen Körpers hat eine Gesamtfläche von 1,5 bis 2 m2. Das Gesamtgewicht beträgt etwa 3,5 bis 10 kg.
Die Oberfläche zeigt ein individuell unterschiedliches Relief. Dieses Relief ist genetisch festgelegt. Man unterteilt die Haut in zwei verschiedene Arten. Zum Einen die unbehaarte Leistenhaut, welche sich an Hand- und Fußinnenflächen befindet.
Hier findet sich ein so genannter Papillarleistenverlauf, welcher die Leistenhaut unterteilt. So entstehen Fingerabdrücke, welche genetisch festgelegt und bei jedem Menschen individuell sind.
Die restliche Hautoberfläche ist durch Furchen in unregelmäßige Felder unterteilt. In diesen Furchen der so genannten Felderhaut liegen die Härchen.

Ebenso ist die Haut durch sensible Nerven (Gefühlsnerven) in so genannte Dermatome eingeteilt. Unter Dermatom versteht man das von einem Spinalnerven innervierte (versorgte) segmentales Hautgebiet. Spinalnerven treten aus dem Rückenmark aus und laufen in ihr Versorgungsgebiet. Jeder Spinalnerv besteht aus vielen afferenten (wegführenden) Nervenfasern, die über verschiednen periphere Nerven zur Haut gelangen.
Aufbau der Haut
Die Haut ist aus mehreren Schichten, die aus unterschiedlichem Gewebe gebildet werden, aufgebaut. Durchschnittlich beträgt unsere Hautdicke 1,5 bis 4 mm.
Die Haut wird von außen nach innen grob gegliedert in Oberhaut (Epidermis), Lederhaut (Dermis) und Unterhaut (Subkutis).
Epidermis (Oberhaut)
Die Epidermis wiederum wird in vier bis fünf Schichten eingeteilt, je nach Art der Zellen, welche in diesen Schichten zu finden sind.
Von außen nach innen sind dies: Hornschicht, Glanzschicht, Körnerzellschicht, Stachelzellschicht und Basalschicht.
Die Hornschicht, welche sich zu äußerst auf unserer Haut befindet, besteht hauptsächlich aus abgestorbenen Zellen. Diese Schicht ist in der Hornhaut, welche wir beispielsweise an unseren Fußsohlen finden, besonders ausgeprägt, weil die Haut dort besonderen Belastungen ausgesetzt ist. Die toten Zellen schilfern mit der Zeit von unserer Haut ab, werden aber ständig durch neue Zellen, welche durch Zellteilungen in der Basalschicht entstehen, von unten erneuert.
In der Basalschicht liegen außerdem pigmentbildende Zellen, die sogenannten „Melanozyten“, welche unserer Haut ihre Farbe geben.
Die Glanzschicht befindet sich nur in der sogenannten Leistenhaut, welche an den Handinnenflächen und Fußsohlen zu finden ist. Demgegenüber wird die Haut an allen anderen Regionen unseres Körpers als Felderhaut bezeichnet. Sie bedeckt etwa 96 % unserer Körperoberfläche.
In der Epidermis werden Schmerzsignale und leichte Berührungen, welche von außen auf die Haut treffen, aufgenommen und zum Gehirn weitergeleitet.
Dermis ( Lederhaut)
Die Lederhaut (Dermis) besteht hauptsächlich aus Bindegewebsfasern und ist zur Verankerung der Oberhaut verantwortlich.
In dieser Schicht verlaufen die Blutgefäße, welche zur Ernährung unserer Oberhaut unabdinglich sind. Zudem ist sie wichtig für die Temperaturregelung der Haut. In der Dermis sind Haarwurzeln, Talgdrüsen und Schweißdrüsen eingebettet.
Des Weiteren werden in dieser Schicht Berührungs- und Druckempfindungen aufgenommen und an unser Gehirn weitergeleitet.
Die Lederhaut wird eingeteilt in eine Papillenschicht und in eine Netzschicht.
Die Papillenschicht enthält sogenannte Papillarkörper, welche sich in der Leistenhaut an der Handinnenfläche und der Fußsohle in Längsreihen anordnen und so als „Hautleisten“ dort zu sehen sind. Aufgrund dieser „Hautleisten“ entsteht unser Fingerabdruck.
Subkutis ( Unterhaut)
Die Unterhaut wird vor allem aus Unterhautfett und lockerem Bindegewebe gebildet. In ihr verlaufen Nerven und größere Blutgefäße zur Versorgung der darüber liegenden Schichten. Ähnlich wie in der Lederhaut sind hier Sinneszellen zu finden, welche jedoch eher starke Druckempfindungen aufnehmen und weiterleiten.
Dermatome
Die Dermatome bilden den sensorischen Bereich einzelner Spinalnerven ab.
Unter einem sensorischen Bereich versteht man das Versorgungsgebiet eines Nerven mit Gefühl.
Dieses mit am nebenstehenden Bild gut verdeutlicht.
Rot ist das Versorgungsgebiet der Nerven der Halswirbelsäule, blau das Gebiet der Brustwirbelsäule.
Ein Ausfall / Schädigung führt zu einer Gefühlstörung der Haut genau in dem Gebiet des jeweilig abgebildeten Nerven.
Lesen Sie viele weitere Informationen zu diesen Thema unter: Dermatom
Abbildung Haut
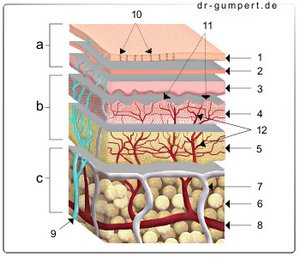
a - Oberhaut (1. - 3.) - Epidermis
b - Lederhaut (4. - 5.) - Dermis
c - Unterhaut (6.) - Tela subcutanea
- Hornschicht - Stratum corneum
- Verhornende Schicht
(helle Schicht
und Körnerschicht) -
Stratum lucidum und
Stratum granulosum - Keimschicht (Stachelzellschicht
und Grundschicht) -
Stratum spinosum und
Stratum basale - Papillarschicht -
Stratum papillare - Netzschicht - Stratum reticularre
- Unterhaut - Tela subcutanea
- Lymphgefäß - Vas lymphaticum
- Arterie - Arteria
- Hautnerv - Nervus cutaneus
- Ausführungsgang einer Schweißdrüse -
Ductus sudorifer - Papillen der Lederhaut -
Papillae (dermidis) - Gefäßnetz der Lederhaut -
Plexus venosus subpapillaris
Eine Übersicht aller Abbildungen von Dr-Gumpert finden Sie unter: medizinische Abbildungen
Zusammensetzung der Haut
Unsere Haut besteht aus zwei Schichten:
-
der Epidermis, der oberen Schicht, Oberhaut
-
der Dermis, der unteren Schicht, Lederhaut
Diese bestehen jeweils aus weiteren dünnen Schichten. Weiter darunter befindet sich das Unterhautfettgewebe.
1. Die Epidermis
Aufbau und Zellen
Die Epidermis, auch Oberhaut genannt, ist ein mehrschichtiges Gebilde, welches die Fähigkeit hat zu verhornen.
Sie besteht aus fünf verschiedenen histologisch (unter dem Mikroskop) sichtbaren Zellschichten. Die Epidermis ist an den unterschiedlichen Körperregionen unterschiedlich dick.
An Stellen, die viel beansprucht werden (Hand, Fuß) ist sie dicker, an Stellen, die eher weniger belastet werden (Arme, Gesicht) ist sie eher dünn. Die Dicke variiert von 30 bis 300 Mikrometer. Als so genanntes Proliferationsgewebe (Proliferation bedeutet Vermehrung) unterliegt sie einer ständigen Erneuerung. In der Epidermis finden sich viele Nerven, jedoch keine Blutgefäße. Die Versorgung geschieht durch Diffusion (passver Transport) aus der Schicht darunter, der Dermis.
Die verschiedenen Schichten der Epidermis beinhalten auch verschiedene Arten von Zellen. Der Hauptbestandteil stellen jedoch die Keratinozyten (Hornzellen) dar. Diese Zellen durchwandern unter Veränderung ihrer Struktur die Epidermis zur Hautoberfläche. An der Oberfläche angekommen, werden sie als Hornschuppen abgeschilfert.
Die Bezeichnung der Zellen (Keratinozyten) während der Durchwanderung korreliert mit der Schicht in der sie sich befindet:
- Basalzelle (Regenerationsschicht)
- Stachelzelle (Stachelschicht)
- Körnerzelle (Körnerschicht)
- Hornzelle (Hornschicht)
Die Dauer einer solchen Durchwanderung beträgt normalerweise etwa 5 bis 7 Wochen. Die Keratinozyten sind zur Dermis hin durch Hemidesmosomen an der Basalmembran verankert. So wird ihr Halt gesichert.
Ein weiterer Bestandteil der Haut sind unter anderem die Melanozyten. Diese großen hellen Zellen enthalten Melanosomen, in denen Melanin synthetisiert und gespeichert wird.
Melanin ist das Hautpigment, das der Haut die eigentliche braune Farbe gibt.
Das Melanin wir dann an die benachbarten Keratinozyten abgegeben. Melanin ist ein Pigment, das beispielsweise die Bräunung der Haut hervorruft.
Auch Langerhans- Zellen befinden sich in der Epidermis. Sie spielen eine wesentliche Rolle bei Allergien. Für besonders Interessierte: Die Langerhans- Zellen sind für die Allergie vom Typ IV (z. Bsp. allergisches Kontaktekzem) verantwortlich.
T- Lymphozyten haben eine immunologische Funktion und kommen vereinzelt in der Epidermis, vor allem jedoch in der Dermis vor. Sie kooperieren mit den Langerhans- Zellen.
Merkel- Zellen finden sich in der innersten Schicht der Epidermis. Sie vermitteln die Tastempfindung.
Verbindungszone zwischen Dermis und Epidermis
Die beiden Schichten der Haut (Kutis) sind eng miteinander verbunden. Für diese Verbindung sorgen unter anderem so genannte Reteleisten.
Eine Basalmembran (dünne Trennschicht) zwischen den Schichten kontrolliert den Austausch von Zellen und Molekülen. Sie besteht aus 2 Schichten. Jeweils eine dieser Schichten ist mit Hilfe von Verankerungsfilamenten mit der nächst gelegenen Hautschicht verbunden. Die innere Schicht ist mit der Dermis und die äußere Schicht mit der außen gelegenen Epidermis verbunden.
2. Die Dermis
Der zweite Teil der Cutis (Haut), die Dermis, auch Lederhaut genannt, ist das Bindegewebe unter der Epidermis und erstreckt sich in die Tiefe bis zum subkutanen Fett (subkutan = unter der Kutis / Haut). Hauptkomponenten sind Zellen und Bindegewebsfasern, die in eine gallertartige Grundsubstanz eingebettet sind.
Es handelt sich hierbei um Kollagenfasern, elastische Fasern und Retikulinfasern. Hierdurch ist die Reißfestigkeit und reversible (wiederherstellbare) Verformbarkeit der Haut gesichert.
Die Dermis ist in zwei Schichten unterteilt:
- Die Papillarschicht (Stratum papillare), die an der Epidermis anliegt und
- die Geflechtschicht (Stratum reticulare), welche direkt an die Unterhaut angrenzt. In der Geflechtschicht entspringen Haarfollikel und Schweißdrüsen.
In der Dermis befinden sich auch Geflechte aus Gefäßen (Gefäßplexus). Sie dienen der Versorgung der Haut mit Nährstoffen und der Temperaturregulation.
Subkutis - Unterhautgewebe
Dieses so genannte Unterhautgwebe schließt sich an das Stratum reticulare der Dermis an. Es besteht aus lockerem Binde- und subkutanem Fettgewebe.
Aufgaben der Haut
Die Haut hat sehr vielfältige Funktionen, welche durch die einzelnen Bestandteile in den verschiedenen Schichten zu erklären sind.
Sie stellt durch ihre natürliche Hautflora und ihren etwas säuerlichen pH-Wert eine Schutzbarriere beispielsweise gegenüber Bakterien dar. Die Haut enthält Zellen des Immunsystems und stellt somit einen Teil unseres Immunsystems dar.
Die Hornschicht schützt uns vor Austrocknung und Verletzungen. Schweißdrüsen sind wichtig um Überhitzung vorzubeugen und Talgdrüsen fetten unsere Haut.
Lesen Sie hier mehr zum Thema: Anatomie und Funktion der Hautdrüsen
Für die Temperaturregelung sind nicht nur die Schweißdrüsen entscheidend, sondern auch das Unterhautfettgewebe und die Blutgefäße, welche nahe unter der Oberfläche verlaufen und durch die Durchblutung die Wärmeabgabe regeln können.
Durch die Haare und viele Sinneszellen in unterschiedlichen Schichten entsteht der Kontakt mit der Außenwelt, was uns die Möglichkeit gibt verschiedenste Reize, wie Schmerz, Berührungen, Druck und Temperaturempfinden, aufzunehmen.
Des Weiteren schützt uns unsere Haut vor UV-Strahlen. Bei Sonneneinstrahlung reagiert sie mit Bräunung, da UV-Strahlen unsere Haut ansonsten sehr schnell stark schädigen würden.
Außerdem umhüllt die Haut im Prinzip unseren gsamten Körper von außen, sodass sie eine Barriere gegenüber der Umwelt darstellt. Die Haut kann zwar eineige mechanische Belastung aushalten, gegen stumpge oder spitze Gewalteinwirkung hält sie aber nicht stand. Es kommt dann zu Wunden , wie z.B. Quetschwunden, Stichwunden oder einer Platzwunde.
Haut in Balance - Was bedeutet das?

Es finden sich so gennate Hautanhangsgebilde in der Schicht der Epidermis. Dazu zählen zum Beispiel Drüsen, welche unter Anderem fettende Substanzen sezernieren und Haarfollikel.
Die Epidermis dient mit ihrer Hornschicht, dem sezernierten Fett und ihrem sauren pH-Wert als Schutz vor äußeren Einflüssen.
Dabei ist der genau pH-Wert inzwischen etwas umstritten. Lange Zeit wurde angenommen, er läge zwischen 5 und 6, inzwischen gibt es Studien, die einen pH-Wert unter 5 nahelegen.
In jedem Fall liegt er im sauren Bereich und hat somit zum Einen eine schützende Funktion gegen bestimmte Erreger, zum Anderen lässt er „erwünschte“ Bakterien die zur normalen Hautflora gehören, überleben.
Eine weitere überlebenswichtige Funktion der Epidermis ist der Schutz vor Austrocknung.
Ohne die oberste Hautschicht würden pro Tag bis zu 20 Liter Wasser über die Körperoberfläche verloren gehen. Dies erklärt, warum Menschen mit Verbrennungen stark gefährdet sind zu dehydrieren (auszutrocknen) und deshalb sehr viel Wasser zugeführt bekommen müssen.
Unter der Epidermis liegt die Dermis (Lederhaut). Sie enthält vor allem Fibroblasten, also Zellen die Bindegewebe, insbesondere Kollagen, produzieren. Aber auch Zellen des Immunsystems, sogenannte Histiozysten und Mastzellen, entwickeln sich hier. Auch enthält die Dermis Nerven und Blutgefäße.
Die Haut hat – wie bereits erwähnt – wichtige Funktionen im Bereich der Homöostase. So hat sie einen großen Anteil an der Regulation der Körpertemperatur. Insbesondere durch Verdunstung von Wasser greift sie hier regulierend ein.
Weiterhin hat die Haut eine immense Bedeutung für die Aufnahme von Reizen. Ob Berührung, Schmerz oder Temperatur. Dies geschieht durch Rezeptorzellen.
Die Haut ist dicht besiedelt mit Mikroorganismen.
Dies klingt erst einmal gefährlich, ist es aber nicht. Man bezeichnet dies als normale Hautflora. Die Bakterien, die zu dieser Normalflora zählen, sind nicht schädlich. Sie werden als Kommensalen bezeichnet. Das heißt, dass sie für sich einen Nutzen daraus ziehen, dass sie die menschliche Haut besiedeln, dem Menschen dabei aber weder groß nutzen noch schaden.
Zum Teil haben sie einen protektiven Einfluss indem sie vor dem Eindringen pathogener Keime schützen.
Die Haut hat also eine Vielzahl von Funktionen inne (siehe: Funktionen der Haut), die nur dann gewährleistet werden können, wenn sie in der Balance befindlich ist. So muss der pH-Wert stimmen, die Hautoberfläche muss intakt sein und auch die residente Normalflora der Haut spielt eine Rolle für ein ausbalanciertes Hautbild.
Symptome und Erkrankungen der Haut
Der Hautkrebs
Es gibt verschiedene Arten von Hautkrebs, welche man aufgrund der Zellen, von denen er ausgeht, einteilt. Man muss zwischen gutartigen und bösartigen (malignen) Krebsarten unterscheiden.
Der häufigste Hautkrebs ist das Basaliom, welches durch unkontrollierte Zellteilungen in der Basalzellschicht entsteht. Das Basaliom ist nur teilweise bösartig, da es umliegendes Gewebe infiltrieren kann, jedoch nur in den seltensten Fällen Metastasen bildet.
Meist entsteht das Basaliom an Stellen, welchen stark der Sonne und somit UV-Strahlen ausgesetzt sind, wie beispielsweise in der Gesichtsregion.
Dem gegenüber steht das maligne Melanom, welches ein sehr bösartiger Tumor der Melanozyten (Pigmentzellen) ist. Er wächst infiltrativ und metastasiert frühzeitig.
Wichtig ist, wie bei allen Krebsarten, die Früherkennung möglicher Entartungen. Deshalb ist es zu empfehlen, auf Hautveränderungen zu achten und bei Auffälligkeiten zum Hautarzt zu gehen.
Harmlose Pigmentflecken sind von verdächtigen Pigmentmalen zu unterscheiden durch: regelmäßige, symmetrische Form und scharfe, klare Ränder, sowie einheitliche Färbung und keine Veränderung in Größe, Farbe, Form oder Dicke.
Lesen Sie hier mehr zum Thema: Hautkrebs- Frühzeitig erkennen und behandeln
Haut juckt
Juckreiz (Pruritus) ist eine unangenehme Sinneswahrnehmung die mit mechanischer Gegenwehr im Sinne von Kratzen beantworteten werden möchte.
Sie dient ursprünglich der Entfernung von Fremdkörpern oder Parasiten.
Es gibt jedoch auch einen chronischen Juckreiz, der über mindestens sechs Monate anhält und nicht mehr durch einen adäquaten Reiz ausgelöst wird.
Die Nervenfasern zur Detektion von Juckreiz zählen zu den Schmerzrezeptoren (Nozizeptoren) und liegen vornehmlich innerhalb der obersten beiden Hautschichten, der Epidermis und der Dermis. Die Reize werden über marklose C-Fasern aufgenommen und ins Zentrale Nervensystem weitergeleitet wo es Juckreiz-spezifische Areale gibt.
Es gibt zahlreiche hormonelle Auslöser, die Juckreiz bedingen können. Der bekannteste ist wohl das Histamin. Deshalb werden zur Therapie gegen Juckreiz häufig Antihistaminika verordnet, also Medikamente die gegen das Histamin wirken.
Doch da auch zahlreiche andere Stoffe, wie unter anderem Serotonin, Adrenalin, Prostaglandine und Dopamin Juckreiz initiieren können, sind diese Medikamente oftmals nicht wirksam.
Eine Vielzahl an Erkrankungen können Juckreiz verursachen. Solche, die im Bereich der Haut lokalisiert sind, also dermatologische Erkrankungen, aber auch internistische und psychiatrische.
Exemplarisch seien hier einige Erkrankungen aufgezählt, die mit Juckreiz einhergehen können: Zu den dermatologichen Erkrankungen die häufig Juckreiz als Symptom aufweisen zählen unter anderem das Arzneimittelexanthem (Ausschlag durch Medikamenteneinnahme), Neurodermitis (atopisches Ekzem), Nesselsucht (Urtikaria), Schuppenflechte (Psoriasis) und Krätze (Scabies).
Internistische Erkrankungen, die mit Juckreiz einhergehen können sind unter anderem Niereninsuffizienz, Lebererkrankungen wie die primäre biliäre Zirrhose, maligne Erkrankungen wie Leukämie und Morbus Hodgkin, Stoffwechselerkrankungen wie Diabetes mellitus und Eisenmangel.
Zu den psychiatrischen Erkrankungen die mit Juckreiz einhergehen können zählen untern anderem Schizophrenien, Depressionen und Anorexie.
Auch zahlreiche Medikamente können Juckreiz auslösen. So beispielsweise ACE-Hemmer, Antibiotika, Calcium-Antagonisten, Beta-Blocker, Antimykotika, Immunmodulatoren, Lipidsenker, Psychopharmaka und viele andere.
Bei dermatologischen Erkrankungen ist der Juckreiz häufig eher lokalisiert, also an bestimmten Stellen besonders ausgeprägt während er bei internistischen Erkrankungen zumeist am ganzen Körper imponiert.
Die Therapie des Juckreizes richtet sich vor allem nach der Ursache. So muss die jeweilige Erkrankung die zum Juckreiz führt spezifisch behandelt werden. Dies wird als kausale Therapie bezeichnet.
Eine rein symptomatische Therapie zielt darauf ab, den Juckreiz zu lindern, schafft aber nicht dessen Ursache aus dem Weg. Zur symptomatischen Therapie stehen verschieden Cremes zur Auswahl: Es gibt Cremes die leicht betäubend wirken (enthalten Lidocain), solche die entzündungshemmende Glucocorticoide wie Cortison enthalten oder solche die Immunmodulatoren wie Tacrolimus zum Wirkstoff haben.
Des Weiteren können, wie oben erwähnt, Antihistaminika wie beispielsweise Cetirizin Abhilfe schaffen, diese werden zumeist in Tablettenform verabreicht. Auch Psychopharmaka wie Neuroleptika oder trizyklische Antidepressiva können helfen. Alles in allem ist bei Juckreiz als Symptom jedoch immer nach der ursächlichen Erkrankungen zu suchen und diese – wenn möglich – kausal zu behandeln, um den Juckreiz auf lange Sicht zu therapieren.
Lesen Sie mehr zu diesem Thema unter: Haut juckt
Haut brennt
Die Haut ist ständig im Austausch mit der Umwelt und ist somit vielen Reizen ausgesetzt.
Brennende Haut ist ein Zeichen, dass die Haut mit einem Stoff in Kontakt gekommen ist, den er nicht verträgt. Dies können Unverträglichkeitsreaktionen oder allergische Reaktionen beispielsweise auf Nahrungsmittel oder Stoffe in Pflegeprodukten oder Kosmetika sein.
Meist äußert sich solch eine Überempfindlichkeitsreaktion in Hautveränderungen, bei denen sich die Haut rötet oder Bläschen entstehen.
Erfahren Sie hier mehr zum Thema: Hautausschlag mit Bläschen
Hautbrennen kann auch bei der Zweiterkrankung beziehungsweise Spätfolge von Windpocken, der sogenannten „Gürtelrose“, auftreten. Wer in seiner Kindheit an Windpocken erkrankt ist, ist zwar gegen eine erneute Windpockenerkrankung immun, jedoch verbleibt der Virus ein Leben lang im Körper.
Bei einem geschwächten Immunsystem, zum Beispiel durch Stress oder durch eine Erkältung, kann der Virus für das Auftreten einer Gürtelrose verantwortlich sein. Sie äußert sich in einem gürtelförmigen Ausschlag mit rötlichen Bläschen, meist in der Bauchregion, der stark brennt und juckt.
Eine weitere Möglichkeit von Hautbrennen kann auf die Überempfindlichkeit von Nerven zurückzuführen sein. Häufig ist in diesem Fall das Brennen von einem Kribbeln und/oder Taubheitsgefühl begleitet. Bei Auffälligkeiten, wie starkem Brennen oder Ausschlägen, sollte ein Arzt aufgesucht und die Ursachen abgeklärt werden.
Lesen Sie hier mehr zum Thema: Haut brennt
Der Hautpilz
Humanpathogene Pilze, also solche die für die Schädigung der menschlichen Gesundheit relevant sind, werden in drei Klassen eingeteilt:
- Dermatophyten
- Hefepilze
- Schimmelpilze.
Die meisten Pilze sind fakultativ pathogen, das heißt dass sie einen gesunden Menschen nicht infizieren, einen Menschen mit einem geschwächten Immunabwehrsystem oder eine gestörten Hautabwehr aber sehr wohl krank machen können.
Dermatophyten befallen ausschließlich Haut, Haare und Nägel während Hefepilze wie zum Beispiel Candida albicans und Schimmelpilze wie beispielsweise Aspergillus flavus auch innere Organe befallen können.
Hautpilz wird also vorwiegend durch Dermatophyten verursacht, er wird dann als Tinea bezeichnet. Häufigster Erreger der Tinea im mitteleuropäischen Raum ist der Pilz Trichopyhton rubrum.
Der Pilzbefall der Haut kann nach Eindringtiefe der Erreger eingeteilt werden. Man unterscheidet hier eine oberflächliche Tinea (Tinea superficialis) und eine tiefe Tinea (Tinea profunda).
Die Tinea superficialias imponiert häufig durch annähernd runde rötliche-braune Herde auf der Haut, die einen betonten Randsaum haben. Es gibt jedoch zahlreiche weitere Erscheinungsformen des oberflächlichen Hautpilzes.
Die invasivere Form der Tinea wird als Tinea profunda (tief gelegen) bezeichnet, die Erreger dringen tiefer in die Haut ein. Sie findet sich vor allem an stärker behaarten Körperstellen wie dem Bart oder der Kopfhaut.
Außerdem kann man den Hautpilz nach Lokalisation unterteilen. So sind der am weitesten verbreitete Ort für Pilzinfektionen die Zehenzwischenräume (Interdigitalräume).
Ein in diesem Bereich auftretender Pilz wird als Tinea pedis (Fußpilz) bezeichnet. Der Fußpilz kann insofern gefährlich werden, als dass hier Eintrittspforten für bakterielle Erreger entstehen können. Dadurch kann es zu bakteriellen Superinfektionen kommen die sich im Körper ausbreiten. Typisches Beispiel einer Erkrankung deren Erreger häufig durch eine solche Eintrittpforte in den Körper gelangen ist das Erysipel.
Weiterhin können nach Lokalisation eine Tinea palmoplantaris die mit einer Schuppung an Hand- und Fußsohlen einhergeht, eine Tinea capitis, die sich durch annähernd runde haarlose Herde auf der Kopfhaut bemerkbar macht, eine Tinea corporis, die durch oftmals runde rötliche Herde an Stamm sowie Armen und Beinen auffällig wird und eine Tinea ungium der Zehennägel (Nagelmykose) unterschieden werden.
Ob es sich um einen Pilzbefall der Haut handelt kann durch einen Abstrich aus dem Randbereich des betroffenen Hautareals mit anschließender mikroskopischer Untersuchung festgestellt werden.
Therapeutisch wird bei Hautpilz in unkomplizierten Fällen lokal (topisch) behandelt, das heißt nicht mit Tabletten sondern zum Beispiel mit Lösungen oder Cremes. Dabei kommt es darauf an, um welche Erreger es sich handelt, denn auch Hefepilze (Candida) können Hautinfektionen verursachen und sprechen zum Teil auf eine andere Therapie an als die eben besprochenen Dermatophyten.
Inzwischen werden jedoch häufig Breitspektrumantimykotika verwendet, die gegen beide Pilzarten wirken. Hierzu zählen unter anderem Ciclopiroxamin, Clotrimazol sowie Terbinafin und Amorolfin. Fluconazol eignet sich besonders gut zur Therapie von Hefepilz-Infektionen.
Sie stehen – je nach Präparat – als Creme, Lösung oder Nagellack zur Verfügung. Einige Hautpilzarten können jedoch nur systemisch, also mittels Tabletten behandelt werden wobei sich die Therapiedauer zumeist über mehrere Wochen erstreckt. Sie wird meist mit einer Lokaltherapie kombiniert.
Lesen Sie mehr zu diesem Thema unter: Hautpilz
Haut bleichen

Das Bleichen von Haut wird auch als Hautaufhellung bezeichnet. Es dient vor allem kosmetischen Zwecken, kommt jedoch zum Teil auch bei krankhafter Überproduktion des Farbstoffes Melanin (Hyperpigmentierung) zur Anwendung.
Die Geschichte der Haufaufhellung liegt wohl darin begründet, dass in früheren Epochen ein sehr heller Teint als Schönheitsideal galt. Die gut situierten Leute waren häufig von sehr hellem Teint und die „Arbeiter“ meist dunkel gebräunt von der Sonne. So war eine helle Hautfarbe also auch ein Stück weit Aushängeschild für den sozialen Status.
Hautaufheller bringen weltweit deutlich mehr Umsatz als Mittel zur Hautbräunungs- und Sonnenschutzprodukte. Einziger in Deutschland zugelassener Wirkstoff zur Aufhellung der Haut ist Pigmanorm. Er enthält die Wirkstoffe Hydrochinon, Hydrocortison und Tretionin und ist bei der Melanin-bedingten Hyperpigmentierung anzuwenden. Es wird im Normalfell nur an kleinen Stellen der Haut angewendet und sollte achtsam dosiert und zeitlich begrenzt angewandt werden.
Zahlreiche andere Mittel sind in vielen Ländern nicht zugelassen und gehen mit zum Teil massiven Nebenwirkungen einher. Sie enthalten unter anderem toxische Stoffe wie Quecksilber, Benzole und Wasserstoffperoxid. Eine Nebenwirkung die beinahe allen diesen Mitteln gemein ist, ist die deutliche Hemmung der Abwehrfunktion der Haut gegen UV-Strahlung. Dies liegt daran, dass die Aufhellungsmittel das körpereigene Melanin zerstören, das für den UV-Schutz sorgt. Folge können Hautverbrennungen und – mit einer Latenz von Jahren – die Entstehung von Hautkrebs sein. Vielleicht bekanntestes Prominenten-Beispiel für die exzessive Nutzung von Hautbleichmitteln war Michael Jackson.
Lesen Sie mehr zu diesem Thema unter: Haut bleichen
Weitere Informationen zu diesem Thema
Weitere interessante Informationen:
